периферические органы иммунной системы, выполняющие функцию биологических фильтров, а также лимфоцитопоэза и образования антител.
Лимфатические узлы — мягкие, упругие на ощупь розоватого цвета образования. Имеют овоидную (почковидную) форму, в пожилом и старческом возрасте — часто лентовидную, сегментовидную в результате слияния рядом лежащих узлов. Величина Л.у. варьирует от 0,5 до 50 мм в длину. Их размеры у здоровых людей зависят от возраста, конституции, гормональных и других факторов. С возрастом в связи с замещением мелких Л.у. соединительной тканью, а также в результате слияния соседних узлов их количество уменьшается, а размеры увеличиваются.
Лимфатические узлы располагаются по ходу лимфатических сосудов (см. Лимфатическая система), как правило, в рыхлой волокнистой соединительной ткани рядом с крупными кровеносными сосудами, преимущественно венами. Узлы, находящиеся на стенках полостей тела, называют пристеночными (париетальными), а расположенные около внутренних органов — висцеральными. Л. у. обозначают соответственно тем частям тела или областям (регионам), где они локализуются (например, затылочные, подъязычные, латеральные шейные, окологрудинные, поясничные, подвздошные, паховые), или по названию кровеносных сосудов, к которым они прилежат. На конечностях выделяют поверхностные и глубокие Л.у. в зависимости от глубины их залегания по отношению к поверхностной фасции.
Лимфатические узлы располагаются группами, как правило, по несколько узлов (иногда до нескольких десятков). Количество их в каждой группе колеблется. Так, верхние брыжеечные включают 60—404 узла, поясничные — 11—41 узел, латеральные глубокие шейные — 32—83 узла, левые желудочные — 7—38 узлов, подмышечные —12—45 узлов. Некоторые группы включают всего 1—4 узла (например, локтевые, подколенные).
Снаружи Л.у. покрыт тонкой соединительнотканной капсулой, которая в области ворот утолщается (воротное утолщение). Висцеральные Л.у. (желудочные, брыжеечные, трахеобронхиальные) имеют до 2—4 воротных утолщений, париетальные — обычно одно. От капсулы и воротного утолщения внутрь Л.у., в его паренхиму, отходят тонкие пучки соединительной ткани — трабекулы (капсулярные и воротные). Между трабекулами располагаются Лимфоидная ткань, в которой выделяют корковое вещество, находящееся ближе к капсуле, и мозговое вещество, занимающее центральную часть Л.у., ближе к его воротам (рис. 1). Строму Л.у. образует ретикулярная ткань, представленная ретикулярными клетками и волокнами, формирующими мелкопетлистую сеть. В петлях этой сети находятся лимфоциты различной степени зрелости (малые, средние, большие), молодые клетки лимфоидного ряда (бласты), плазматические клетки, макрофаги, а также единичные лейкоциты, тучные клетки (лаброциты). В корковом веществе видны округлой формы клеточные скопления — лимфоидные узелки, или фолликулы, размером 0,5—1 мм в диаметре. Большинство лимфоидных узелков имеет светлый центр (центр размножения), в котором много делящихся и молодых клеток лимфоидного ряда. Паренхима между лимфоидными узелками получила название межузелковой зоны, или коркового плато. Внутреннюю часть коркового вещества — узкую полоску, граничащую с мозговым веществом, называют паракортикальной, или тимусзависимой, зоной. В ней располагаются главным образом Т-лимфоциты. В этой зоне обнаруживаются многочисленные посткапиллярные венулы, через стенки которых осуществляется миграция лимфоцитов. Мозговое вещество образовано так называемыми мякотными тяжами, ориентированными от внутренней части коркового вещества к воротному утолщению, между мякотными тяжами, под капсулой, в корковом веществе располагается система связанных друг с другом узких выстланных эндотелиоподобными клетками каналов — синусов (рис. 2), по которым течет Лимфа. Она поступает в лимфатические узлы по 2—4 приносящим лимфатическим сосудам, подходящим к узлу на его выпуклой поверхности. Вначале лимфа впадает в подкапсульный синус с отходящими от него синусами коркового вещества, прободающими последнее и продолжающимися в синусы мозгового вещества, лежащими между мякотными тяжами и впадающими в воротный синус. Из воротного синуса, находящегося в области ворот, берут начало выносящие лимфатические сосуды (их бывает 1 или 2). По ним лимфа, пройдя через лимфатический узел, покидает его. Внутри синусов, по которым лимфа течет из подкапсульного синуса к воротному, имеется мелкопетлистая сеть, образованная ретикулярными волокнами и клетками. В этой сети задерживаются и активно захватываются макрофагами различные оказывающиеся в лимфе инородные частицы: тела погибших клеток, микроорганизмы, опухолевые клетки (барьерно-фильтрационная функция лимфатических узлов). Иммунологическая функция Л.у. выражается также в участии лимфоцитов в иммунных процессах организма, образовании плазматических клеток и выработке антител. Л.у. являются одним из основных органов, реализующих иммунные реакции и филогенетически более старые механизмы (фагоцитоз) в ответ на различные инфекции и другие антигенные раздражители.
В норме Л.у. можно обнаружить при пальпации (Пальпация). Наибольших размеров они достигают по ходу лимфатических сосудов, дренирующих области, максимально подверженные антигенным раздражениям (легкие, подмышечные впадины, паховые области; у грудных детей — брыжейка; у детей более старшего возраста — шея, подбородочная область).
При обследовании больного обращают внимание на цвет кожи и температуру в области поверхностных Л.у., их размеры, консистенцию (эластичная, плотноэластичная, плотная, наличие размягчения, флюктуации), болезненность, взаимосвязь с окружающими тканями (могут быть подвижны, малоподвижны, спаяны с окружающими тканями). Глубокие Л.у. определяются пальпаторно лишь при значительном их увеличении (например, при лимфолейкозе). Заподозрить увеличение Л.у. средостения можно при перкуссии грудной клетки. Исследование Л.у., не доступных пальпации и пункции, может быть проведено рентгенологическим, радионуклидным ультразвуковым методами или с помощью компьютерной томографии (Томография), лимфографии (Лимфография). В каждом конкретном случае обнаружения увеличенного Л.у. необходимо комплексное обследование с целью уточнения диагноза. Важное значение имеет правильно и полно собранный анамнез. Следует выяснить, когда увеличился Л.у., произошло это при полном благополучии или в период какого-либо заболевания, лихорадки, определить количество увеличенных Л.у. (единичный или несколько в различных областях), установить наличие какой-либо болезни к моменту обнаружения увеличенного Л.у., контакта с инфекционными больными, животными, потери массы тела и др.
Увеличенные Л.у. — симптом многих заболеваний. Невоспалительная реактивная лимфаденопатия может сопровождать эндокринные заболевания, системные поражения соединительной ткани, псориаз и другие кожные болезни; она может возникать при приеме некоторых лекарственных препаратов. Так называемые идиопатическая лимфаденопатия характерна для таких патологических процессов, как ангиоиммунобластная лимфаденопатия, гистиоцигоз синусов и др. Основным клиническим проявлением многих опухолевых заболеваний системы крови (например, лейкозов, лимфогранулематоза, лимфосаркомы) является увеличение Л.у. Для Лимфогранулематоза, Лимфосаркомы характерно первоначально локальное увеличение Л.у., при хроническом лимфолейкозе возможно генерализованное увеличение Л.у. (см. Лейкозы).
Увеличение шейных и подчелюстных Л.у., особенно в детском возрасте, часто выявляется при вирусных болезнях (инфекционном мононуклеозе, кори, краснухе, инфекционном лимфоцитозе), воспалительных процессах в области уха, горла, носа, а также в полости рта (см. Лимфаденит). При надключичной, абдоминальной локализации увеличенных Л.у. необходимо исключить опухолевый процесс. При увеличении Л.у. в левой надключичной области следует помнить о возможности метастатического их поражения при злокачественных опухолях желудочно-кишечного тракта, молочной железы, почек, яичек, яичников, верхней доли левого легкого (правые надключичные Л.у. могут быть увеличены при метастазах из других отделов легкого). Метастазы рака распространяются как в регионарные, так и отдаленные от первичного очага узлы.
Увеличение размеров Л.у., сопровождающееся длительной необъяснимой лихорадкой, ночными потами, похуданием, может наблюдаться при гемобластозах, раке, туберкулезе. Быстрое увеличение размеров Л.у. и болевой синдром характерны для воспалительных процессов, хотя при некоторых из них (например, при сифилисе, токсоплазмозе, туберкулезе) болевой синдром может отсутствовать.
При воспалительных реактивных лимфаденопатиях Л.у. обычно мягкой консистенции, при метастазах рака — плотные. При лимфопролиферативных заболеваниях (Лимфопролиферативные заболевания) консистенция их может быть различной — от эластичной до плотной. Конгломераты Л.у., особенно прорастающие в подлежащие ткани и поэтому малоподвижные, с большой долей вероятности могут свидетельствовать о гемобластозах, раке. При воспалительных процессах увеличение размеров Л.у. обусловлено физиологической пролиферацией иммунокомпетентных клеток и скоплением гранулоцитов и моноцитов. При гемобластозах, раке увеличение Л.у. является результатом разрастания в них опухолевых клеток, которые могут образовываться вследствие опухолевой трансформации в самой лимфатической ткани (например, при лимфосаркоме, лимфогранулематозе) либо метастазировать из других органов и систем (например, при раке, лейкозах). Увеличение селезенки, сопутствующее лимфаденопатии, часто отмечается при лимфопролиферативных заболеваниях.
Лимфаденопатия может быть неспецифическим проявлением многих вирусных болезней, поствакцинальных реакций. На инфекционное происхождение лимфаденопатии могут указывать кратковременная лихорадка, наличие воспалительного процесса, сыпи. По мере стихания воспаления (в течение 2—3 нед.) Л.у. уменьшаются в размере. С целью исключения инфекционного происхождения лимфаденопатии проводят специфические серологические исследования. Известно, что при распространении инфекции лимфатическим путем, как правило, увеличиваются регионарные Л.у.; при гематогенном пути распространения инфекции обычно развивается генерализованная лимфаденопатия.
При длительном (более 3 нед.) необъяснимом увеличении Л.у. проводят диагностическую биопсию его. При распространенной лимфаденопатии лучше удалять надключичные и шейные Л.у., поскольку в подмышечных и паховых нередко отмечаются неспецифические реакции. При этом выбирают наиболее увеличенные Л.у. Иногда для уточнения диагноза проводят биопсию двух и более Л.у. Следует иметь в виду, что при злокачественных процессах, даже таких, как острый лейкоз, лимфосаркома, гемограмма может быть не изменена, поэтому при лимфаденопатии неясного происхождения исследуют удаленный Л.у. и костный мозг. Эти исследования осуществляют в медицинских учреждениях, располагающих соответствующими диагностическими возможностями. Вместе с тем при некоторых лимфаденопатиях изменения, выявляемые в гемограмме, позволяют подтвердить диагноз (например, обнаружение патологических мононуклеаров при инфекционном мононуклеозе).
Результаты гистологического исследования Л.у. следует рассматривать во взаимосвязи с клинической картиной заболевания, а также с данными, полученными при других методах исследования (например, гематологическом, радиологическом, серологическом, иммунологическом). От своевременности и полноты исследования в большой степени зависит адекватность терапии и прогноз заболевания.
Библиогр.: Бородин Ю.И. и Григорьев В.Н. Лимфатический узел при циркуляторных нарушениях, Новосибирск, 1966; Волков И.Н. Патология лимфатических узлов, пер. с болг., София, 1980; Карр Я. и др. Лимфоретикулярвые болезни, пер. с англ., М., 1980; Руководство по гематологии, под ред. А.И. Воробьева, т. 1, М., 1985; Сапин М.P., Юрина Н.А. и Этинген Л.Е. Лимфатический узел, М., 1978, библиогр.; Вайнштейн Ф.Э. и др. Болезни системы крови, с. 313, Ташкент, 1987.
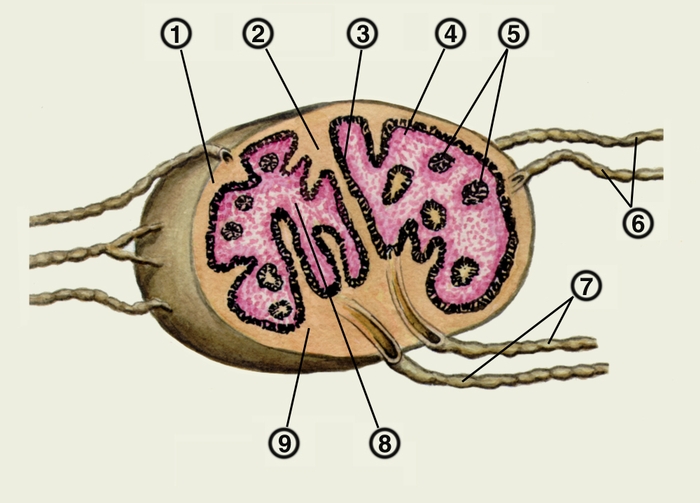 капсула; 2 — трабекула; 3 — синус; 4 — корковое вещество; 5 — фолликулы; 6 — приносящие лимфатические сосуды; 7 — выносящие лимфатические сосуды; 8 — мозговое вещество; 9 — ворота лимфатического узла">
капсула; 2 — трабекула; 3 — синус; 4 — корковое вещество; 5 — фолликулы; 6 — приносящие лимфатические сосуды; 7 — выносящие лимфатические сосуды; 8 — мозговое вещество; 9 — ворота лимфатического узла">Рис. 1. Схематическое изображение строения лимфатического узла человека (на разрезе): 1 — капсула; 2 — трабекула; 3 — синус; 4 — корковое вещество; 5 — фолликулы; 6 — приносящие лимфатические сосуды; 7 — выносящие лимфатические сосуды; 8 — мозговое вещество; 9 — ворота лимфатического узла.
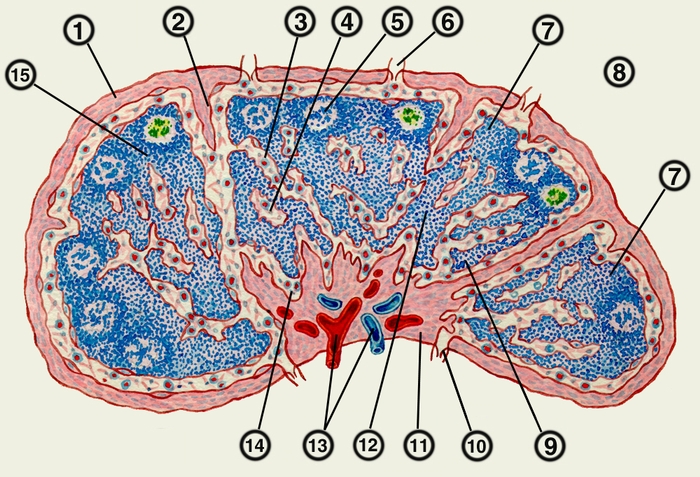 фолликул; 6 — приносящий лимфатический сосуд; 7 — корковое вещество; 8 — краевой синус; 9 — мякотный тяж; 10 — выносящий лимфатический сосуд; 11 — соединительное утолщение в области ворот лимфатического узла; 12 — мозговое вещество; 13 — кровеносные сосуды; 14 — воротный синус; 15 — паракортикальная зона">
фолликул; 6 — приносящий лимфатический сосуд; 7 — корковое вещество; 8 — краевой синус; 9 — мякотный тяж; 10 — выносящий лимфатический сосуд; 11 — соединительное утолщение в области ворот лимфатического узла; 12 — мозговое вещество; 13 — кровеносные сосуды; 14 — воротный синус; 15 — паракортикальная зона">Рис. 2. Схематическое изображение микроскопического строения лимфатического узла человека: 1 — капсула; 2 — капсулярная трабекула; 3 — корковый промежуточный синус; 4 — мозговой промежуточный синус; 5 — фолликул; 6 — приносящий лимфатический сосуд; 7 — корковое вещество; 8 — краевой синус; 9 — мякотный тяж; 10 — выносящий лимфатический сосуд; 11 — соединительное утолщение в области ворот лимфатического узла; 12 — мозговое вещество; 13 — кровеносные сосуды; 14 — воротный синус; 15 — паракортикальная зона.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.