Остеомиелит (osteomyelitis, греч. osteon кость + myelos костный мозг + -itis) — воспаление костного мозга, обычно распространяющееся на губчатое и компактное вещество кости и надкостницу.
Классификация. По этиологическому признаку различают неспецифический О., вызываемый гноеродными микроорганизмами, и специфический, вызываемый специфической микрофлорой. В зависимости от путей проникновения возбудителей инфекции в кость выделяют гематогенный (эндогенный) и негематогенный (экзогенный) остеомиелит. Гематогенный О. возникает в результате заноса по кровеносному руслу возбудителей гнойной инфекции из отдаленного очага (острый гематогенный и первично-хронический О.). Экзогенный О. вызывается инфекцией, проникающей в кость при ранениях, операциях или за счет непосредственного перехода гнойного воспаления на кость с окружающих органов и тканей. В зависимости от механизма возникновения различают огнестрельный, посттравматический, послеоперационный и контактный остеомиелит. Огнестрельный О. является следствием огнестрельных ранений с повреждением кости. Посттравматический О. развивается при открытых переломах. Послеоперационный О. может возникнуть при оперативном лечении закрытых переломов, других операциях на костях и чаще связан с нарушением правил асептики.
По клиническому течению О. может быть острым и хроническим (вторичным), развивающимся после любого острого неспецифического О. Кроме того, различают первично-хронический О., к которому относят атипичные формы О. (склерозирующий остеомиелит Гарре, альбуминозный остеомиелит Оллье, абсцесс Броди), а также О. при некоторых инфекционных болезнях (туберкулез, сифилис и др.).
Ряд авторов выделяет антибиотический О., возникающий у ослабленных больных в процессе длительного лечения массивными дозами антибиотиков, и пострадиационный О., связанный с длительным воздействием ионизирующего излучения.
Этиология. Возбудителем неспецифического О. могут быть любые микроорганизмы, но наиболее часто — аэробные гноеродные микроорганизмы стафилококковой и стрептококковой группы. Более чем в 90% случаев при остром гематогенном О. из гноя выделяют золотистый стафилококк. Отмечается увеличение числа остеомиелитов, обусловленных неклостридиальной анаэробной и грамотрицательной флорой. В редких случаях гематогенный О. имеет грибковую этиологию. Микрофлора гноя у одного и того же больного с течением времени может меняться. К первоначальной эндогенной инфекции в хронических случаях присоединяется вторичное экзогенное инфицирование микрофлорой, распространяющейся с поверхности тела по свищевому ходу. При экзогенном О. микрофлора проникает в кость из окружающей среды через рану (при открытом переломе, огнестрельном ранении), при операции (например, остеосинтезе) или непосредственном переходе гнойного процесса с окружающих мягких тканей.
Специфический О. развивается при туберкулезе (см. Туберкулез внелегочный (Туберкулёз внелёгочный), туберкулез костей и суставов), Сифилисе, бруцеллезе (Бруцеллёз) и др.
Существенную помощь в определении этиологии гнойного процесса и выборе антибактериального препарата оказывает экспрессбактериоскопия мазков, окрашенных по Граму (время исследования 15—20 мин), а также полное микробиологическое исследование с выделением чистой культуры и определением ее чувствительности к антибиотикам (время исследования 2—4 дня), которые целесообразно проводить в динамике каждые 5—7 дней.
Патогенез. При остром гематогенном О. микрофлора из явного или скрытого первичного очага заносится током крови (бактериемия) в длинные трубчатые кости, где в широкой сети сосудов, особенно в области метафиза, замедляется скорость кровотока и микроорганизмы фиксируются в синусах губчатого вещества. При определенных условиях эти очаги могут дать вспышку гнойного О. Хронический гематогенный О. является следствием острого процесса.
Огнестрельный и посттравматический О. — результат инфицирования костной раны, осложнения и прогрессирования раневого процесса. При этом гнойное воспаление развивается не в замкнутом костномозговом канале, а в зоне раздробленных отломков костей. Поврежденный костный мозг инфицируется в результате контакта с инфицированными тканями. Воспалительный процесс в кости может ограничиться краевой зоной — образующиеся грануляции предотвращают дальнейшее инфицирование костного мозга. При нарушении регенераторных процессов острый О. переходит в хронический. В инфицированной ране осколки костей подвергаются некрозу, становятся источниками нагноения, вокруг них образуются гнойные полости, формируются свищи, что препятствует развитию костной мозоли.
Первично-хронические (атипичные) формы О. развиваются в основном в результате воздействия слабо вирулентной стафилококковой микрофлоры.
Патологическая анатомия. В начальной стадии острого гематогенного О. развиваются диффузный отек костного мозга и серозное воспаление, которое в дальнейшем сменяется его гнойной инфильтрацией. Процесс, имеющий характер флегмоны, распространяется вдоль кости и по направлению к надкостнице. Повышение внутрикостного давления усугубляет нарушения кровообращения кости, в результате чего происходят некроз и аутолиз костных перекладин, кортикального слоя кости, стенок каналов остеонов. Резорбция кости сопровождается появлением в ней мелких дефектов, заполненных гноем, которые сливаются в более крупные фокусы, содержащие секвестры. Тромбофлебит и тромбартериит мелких сосудов кости полностью лишают питания пораженный ее участок, в результате чего зона некроза кости увеличивается. Надкостница вначале утолщается, а затем отслаивается гноем, который проникает из костномозгового канала по костным каналам.
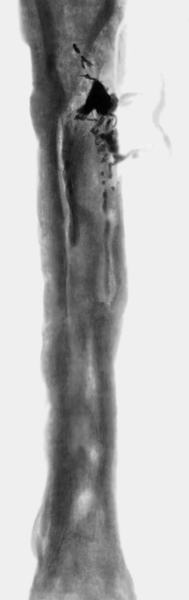
Если поднадкостничная флегмона кости своевременно не вскрыта, то гной прорывается в межмышечное пространство (межмышечная флегмона), переходит на подкожную клетчатку и самопроизвольно вскрывается наружу с образованием свища. Омертвевшие участки кости, находящиеся в полости гнойника, подвергаются отторжению (секвестрации). При ограниченном процессе вблизи компактного вещества кости образуются кортикальные секвестры. Они могут находиться поднадкостнично, проникать в мягкие ткани или выходить через свищевой ход наружу. Секвестры, отторгающиеся со стороны эндоста, называют центральными, или внутриполостными. Отторжение их происходит в просвет костномозгового канала. При некрозе всей толщи кости, но на ограниченном участке, образуются так называемые проникающие (перфорирующие) секвестры — один конец такого секвестра находится в костномозговом канале, а другой — в мягких тканях (рис. 1). В редких случаях при поражении кости по окружности может сформироваться тотальный секвестр. Секвестры препятствуют заживлению очага О. и поддерживают воспаление, т.к. сохраняющаяся в них инфекция, несмотря на применение антибиотиков широкого спектра, подавляет активность тканевых ферментов. Возможность «вживления» или рассасывания секвестра, по мнению большинства исследователей, мало вероятна.
Одновременно с воспалительно-некротическими изменениями в костной ткани происходят репаративные процессы. Участки некроза замещаются молодой костной тканью. При ограниченных некрозах кости, своевременном и комплексном лечении, преимущественно у больных молодого возраста заболевание может закончиться выздоровлением с восстановлением костной структуры. Но приблизительно у 1/3 больных острый остеомиелитический процесс переходит в хронический.
Диффузной воспалительной инфильтрации при огнестрельном О. прежде всего подвергаются мягкие ткани краев раны. На границе с зоной их некроза одновременно начинает формироваться демаркационная линия. Образующийся экссудат поступает в рану, пропитывает некротизированные ткани, в т.ч. костную, которые подвергаются при этом лизису, расплавляются под действием ферментов гноя и выделяются из раны вместе с секвестрами кости. Гнойно-воспалительный процесс нередко распространяется в глубь мягких тканей и в толщу кости вдоль трещин и каналов, образующихся в момент ранения. К 3—4-му дню появляются первые признаки пролиферативных изменений — разрастание грануляционной ткани и образование костной мозоли. К 8—10-му дню фокус гнойного воспаления изолируется грануляционной тканью, а в последующем и соединительнотканной капсулой. В нем располагаются свободные костные осколки, распадающиеся кровяные сгустки и инородные тела, не удаленные при хирургической обработке раны (рис. 2).
В большинстве случаев после огнестрельных переломов, несмотря на наличие инфекции в ране, наступает сращение костных отломков. Образующаяся костная мозоль спаивает отломки и сместившиеся осколки в общую массу, в которой образуются очаги гноеобразования, главным образом вокруг омертвевшей кости (рис. 3). При обширном разрушении и неправильном стоянии отломков их сращения может не произойти. При огнестрельном О. губчатых костей отмечаются слабое отграничение гнойных очагов, склонность к прогрессированию процесса, незначительное мозолеобразование.
Морфологическим субстратом хронического огнестрельного О. является ограниченная костная полость в зоне бывшей мозоли с секвестрами, инородными включениями или без них. Длительное течение воспалительного процесса сопровождается выраженной дистрофией костной ткани. Рубцовыми и трофическими изменениями мягких тканей.
При посттравматическом (неогнестрельном) О. воспаление костной ткани чаще всего ограничивается зоной перелома кости по типу краевого остеомиелита (рис. 4). Процесс бывает более распространенным при открытых многооскольчатых переломах со значительным дефектом кожного покрова.
Хронический (вторичный) О. характеризуется наличием местного воспалительно-некротического очага, костной полости с гноем, атрофичными грануляциями и иногда секвестрами. В результате продолжающегося костеобразования внутренняя стенка костной полости превращается в компактное, значительно реже губчатое костное вещество. Гнойные фокусы могут иметь несколько точечных наружных отверстий, сообщающихся со свищевыми каналами в мягких тканях. При хорошо функционирующем свище периост утолщается, склерозируется. Стенки свищей покрыты грануляциями, продуцирующими раневой секрет, который скапливается в полостях, при недостаточном оттоке воспалительный процесс в мягких тканях обостряется. В период ремиссии грануляции в мягких тканях и периосте рубцуются. В рубцовых тканях возможны отложение солей кальция и развитие оссифицирующего миозита (см. Миозит).
Атипичные формы О. характеризуются вялотекущим воспалительным поражением костей с преобладанием склеротических процессов, что приводит к сужению или полному закрытию костномозгового канала, веретенообразному утолщению диафиза кости, меньшей выраженности некроза кости и редкому образованию секвестров. Одной из таких форм является склерозирующий остеомиелит Гарре, при котором отмечают выраженное утолщение кости, отсутствие свищей и секвестров (рис. 5). Преобладают Гиперостоз и Остеосклероз с концентрическим сужением костномозгового канала. При альбуминозном остеомиелите Оллье морфологическую основу составляет небольшой деструктивный очаг в кортикальном слое кости, содержащий серозный или слизисто-белковый экссудат. Иногда имеются небольшие секвестры.
Остеомиелит как осложнение некоторых инфекционных болезней — сепсиса, брюшного тифа, бруцеллеза, туберкулеза, сифилиса — обладает специфическими для каждого из этих заболеваний морфологическими признаками.
Клиническая картина. Острый гематогенный остеомиелит встречается главным образом в детском возрасте, причем около 30% детей заболевают в возрасте до 1 года. У взрослых острый гематогенный О. является рецидивом заболевания, перенесенного в детском возрасте. Наиболее частая локализация поражения — длинные трубчатые кости, реже плоские и короткие. Наблюдается также множественное поражение костей. Клиническая картина зависит от вида и вирулентности возбудителя, возраста больного, от локализации и распространенности процесса. Важную роль играет преморбидное состояние иммунитета.
Различают три клинические формы острого гематогенного О.: септико-пиемическую, местную и токсическую (адинамическую). При септико-пиемической форме заболевание начинается с подъема температуры тела до 39—40°. Тяжелое общее состояние больных обусловлено интоксикацией: отмечаются озноб, головная боль, повторная рвота, иногда бред и потеря сознания. Возможна гемолитическая желтуха. Местные изменения развиваются довольно быстро. В первые 2 суток появляются сильные локализованные боли, конечность приобретает вынужденное положение (болевая контрактура), активные движения в ней отсутствуют, пассивные — резко ограничены. Быстро нарастает отек мягких тканей. Кожа над очагом поражения гиперемирована, напряжена, нередко выражен венозный рисунок, местная температура повышена. Часто развивается артрит прилегающих суставов, сначала серозный, а затем гнойный.
Уже в первые несколько дней могут наблюдаться метаболический ацидоз, гиперкалиемия, гиперкальциемия, гипонатриемия, ухудшаются показатели неспецифических факторов иммунитета. В свертывающей системе крови возникают выраженные фазовые изменения: гиперкоагуляция, затем гипокоагуляция и фибринолиз. Нарушаются гормональная регуляция функций организма, антитоксическая функция печени и функция почек. При генерализации гнойной инфекции возможно ее гематогенное метастазирование с появлением гнойных очагов различной локализации (сочетанное поражение костей, развитие острой гнойной деструктивной пневмонии, гнойного перикардита и др.).
При местной форме заболевания преобладают симптомы, обусловленные воспалительным процессом в кости и мягких тканях; общее состояние может быть средней тяжести или даже удовлетворительным.
Токсическая (адинамическая) форма гематогенного О. встречается довольно редко. Заболевание развивается молниеносно. Преобладает тяжелая картина острого сепсиса с бурным началом. В течение первых суток нарастают явления тяжелого токсикоза, сопровождающиеся гипертермией, менингеальными симптомами, потерей сознания и судорогами, сменяемыми адинамией; критически снижается АД, развивается острая сердечно-сосудистая недостаточность. Появление местных признаков значительно отстает по времени от общих симптомов заболевания, что затрудняет его диагностику и проведение своевременной, адекватной терапии.
При локализации воспалительного процесса в эпифизе кости (чаще у детей до 2—3 лет) возможно его распространение на сустав и параартикулярные ткани. В суставе появляется вначале серозный, а затем гнойный экссудат. Ребенок щадит конечность, отмечается вынужденное ее положение (псевдопарез). При осмотре выявляют отек над зоной поражения, деформацию близлежащего сустава, местное повышение температуры; гиперемия кожи может появляться спустя значительное время от начала заболевания. Пальпация и пассивные движения пораженной конечности вызывают резкую болезненность. Позднее может возникнуть флегмона мягких тканей в области сустава. Рентгенологические признаки такого О. выявляются раньше, чем при других формах. При обширном поражении кости нередко встречаются патологические переломы и вывихи. В отдаленном периоде отмечают деформацию костей, нарушение роста конечности.
Острый остеомиелит после огнестрельных ранений. Клинические проявления острого огнестрельного О. зависят от обширности поражения, степени раздробленности костей, отслоения надкостницы, повреждения мышц, нервов, сосудов. Рана загрязнена микрофлорой, развитию которой способствуют многочисленные карманы и обширные участки некроза тканей. Важную роль в развитии острого огнестрельного О. играют локализация очага, состояние реактивности организма и психический стресс. Чаще огнестрельный О. возникает при недостаточной хирургической обработке раны.
Клиническая картина заболевания в первые недели обусловлена нагноением раны. Переход воспалительного процесса на кость проявляется нарастанием гектической лихорадки, слабости, гипохромной анемии, лейкоцитоза, интоксикации. Местные симптомы при этом остаются практически без изменений: отечность конечности не нарастает, отсутствуют инфильтраты в области раны и обильное гнойное отделяемое. Однако изменяется вид раны — стенки ее и грануляции становятся тусклыми, некротическими, появляется серый налет. В дальнейшем воспалительный процесс переходит на раневую поверхность кости, распространяется по костномозговому каналу и под надкостницей. В последующем острый гнойный процесс переходит в хронический.
При огнестрельных переломах костей возможны ранние и поздние гнойно-воспалительные осложнения. Ранние гнойно-воспалительные осложнения, возникающие сразу после ранения, связаны с прогрессирующим гнилостным распадом костного мозга и общими септическими явлениями, вплоть до развития сепсиса. Более поздние осложнения обусловлены обострением заболевания. При этом деструктивный процесс локализуется вне костномозгового канала, в основном вокруг костных отломков и инородных тел.
Острый посттравматический остеомиелит сходен с огнестрельным по этиологии, патогенезу и клинической картине. Гнойное воспаление распространяется на все отделы кости, что дает основание иногда этот процесс называть посттравматическим паноститом. Нагноение мягких тканей при открытых переломах — наиболее частое и серьезное осложнение, приводящее к проникновению гноеродной флоры в зону поврежденной кости. Развитию посттравматического О. способствует загрязнение раны во время травмы, особенно при оскольчатых переломах. Развитие заболевания сопровождается высокой температурой тела, выраженным лейкоцитозом с нейтрофильным сдвигом влево, повышением СОЭ, анемией, интоксикацией. Местные изменения характеризуются обильным гнойным отделяемым из раны, отеком тканей, гиперемией кожи, сильной локальной болью.
Разновидностью посттравматического О. является послеоперационный О., возникающий после операций на костной ткани, чаще Остеосинтеза. Обычно послеоперационный О. связан с травматичной техникой операции и нарушением правил асептики.
Острый контактный остеомиелит возникает в результате перехода на кость гнойного воспаления с окружающих тканей. Заболевание характеризуется относительно длительным существованием гнойного процесса в мягких тканях около костей. Наиболее часто контактный О. встречается при гнойных процессах на пальцах кисти, при обширных гнойных ранах волосистой части головы. Клиническими признаками острого контактного О. служат образование свищей, усиление локальной болезненности и отек мягких тканей в зоне поражения кости.
Склерозирующий остеомиелит Гарре начинается подостро и характеризуется ночными болями в конечности, нарушением ее функции, умеренным повышением температуры тела. Поражение кости может сопровождаться отеком мягких тканей, расширением подкожной венозной сети, в связи с чем необходимо проводить дифференциальный диагноз с саркомой.
Альбуминозный остеомиелит Оллье протекает с незначительными местными проявлениями в виде небольшой гиперемии кожи и инфильтрации мягких тканей конечности. Очень скудная клиническая симптоматика сопровождает абсцесс Броди (рис. 6). Течение заболевания вялое, торпидное.
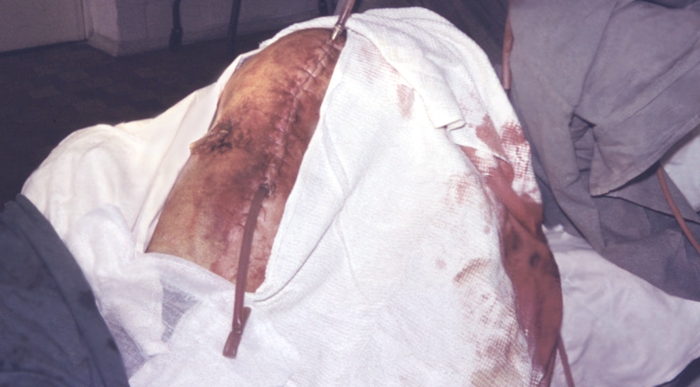
Хронический (вторичный) остеомиелит. Клинические проявления хронического О. зависят от объема деструкции кости и периода болезни (фазы ремиссии или обострения). При переходе острого О. в хронический самочувствие больного улучшается, боли в конечности уменьшаются и носят ноющий характер. Исчезают признаки интоксикации, температура тела и показатели крови нормализуются. В области очага формируются одиночные или множественные свищи с умеренным гнойным отделяемым (рис. 7). Нередко несколько свищей образуют сложную сеть инфицированных каналов, открывающихся на коже, иногда на значительном удалении от остеомиелитического очага. В мягких тканях в области поражения сохраняется воспалительная инфильтрация, постепенно уменьшающаяся в фазе ремиссии. В дальнейшем возможны анкилозы, укорочение конечности, удлинение или искривление кости (рис. 8, 9)
В фазе ремиссии хронического О. большинство больных отмечают улучшение состояния, исчезновение болей в пораженной конечности, нормализуется температура тела, сохраняется скудное отделяемое из свищей, которые иногда могут закрываться. В этой фазе заканчивается процесс секвестрации и образования секвестральной капсулы (коробки). Ремиссия может продолжаться от нескольких недель до многих лет, что зависит от вирулентности микрофлоры, состояния защитных сил организма, локализации процесса, возраста больного и др.
Рецидив хронического О. напоминает качало острого О., однако в более стертой форме. Рецидиву заболевания способствует закрытие гнойного свища, что приводит к скоплению гноя в остеомиелитической полости и повышению внутрикостного давления. Состояние больного ухудшается, усиливаются боли в области остеомиелитического очага, появляются отек тканей, гиперемия кожи, повышается местная температура и температура тела. Функция конечности нарушается. Развивается остеомиелитическая параоссальная межмышечная флегмона. Значительно изменяется картина крови: увеличивается лейкоцитоз с нейтрофильным сдвигом, появляется токсическая зернистость эритроцитов, повышается СОЭ, развивается гипохромная анемия. После вскрытия гнойника или открытия свища состояние больного вновь улучшается.
Осложнения хронического (вторичного) О. часты и многообразны. Местные осложнения связаны с длительно существующими гнойно-деструктивными процессами в кости и мягких тканях — анкилозом и контрактурой сустава, переломом кости, развитием гнойного артрита, образованием ложного сустава, деформацией кости, малигнизацией тканей в области свища. При остеомиелите ребер возможен плеврит, при поражении костей черепа — менингит. Наиболее серьезные общие осложнения — амилоидоз почек, дистрофические изменения внутренних органов, сепсис.
Диагноз. Тщательно собранный анамнез и типичная клиническая картина позволяют в большинстве случаев заподозрить острый гематогенный О. Его рентгенологические признаки появляются обычно не ранее 14—16-го дня от начала заболевания. Наиболее ранними из них являются утолщение и деформация мягких тканей, окружающих кость, которые можно обнаружить уже на 2—3-й день заболевания. Однако наиболее достоверным рентгенологическим симптомом служит периостит — линейная тень рядом с кортикальным слоем пораженной кости (рис. 10). Периостит появляется у детей старшего возраста лишь на 2—3-й неделе заболевания, а у грудных детей может быть выявлен к концу 1-й недели. Наибольшая периостальная реакция наблюдается при диафизарном поражении, наименьшая — при эпифизарном. Возможно отслоение надкостницы (поднадкостничный абсцесс). Несколько позднее могут быть выявлены очаги деструкции костной ткани. С целью более ранней диагностики применяют электрорентгенографию (Электрорентгенография), денситометрию, термографию (Термография). Получили распространение методы радионуклидной диагностики и пункция кости с остеотонометрией. Повышенное накопление радионуклида в зоне поражения позволяет с большой достоверностью установить локализацию воспалительного процесса. Гнойное содержимое, полученное из костномозгового канала при пункции, либо повышение внутрикостного давления при отсутствии гноя также подтверждает наличие острого гематогенного О.
Распознавание хронического (вторичного) О. не представляет затруднений, если в анамнезе имеются указания на перенесенный острый О., наличие гнойного свища и рецидивов. Диагноз хронического О. основывается на рентгенологических методах исследования — рентгенографии (Рентгенография) и томографии (Томография), фистулографии (Фистулография), позволяющей определить расположение свищевых ходов и их связь с очагом в кости.
При несвоевременном или неэффективном лечении в конце 3-й — начале 4-й недели после начала острого О. на рентгенограммах вокруг деструктивных очагов на фоне остеопороза обнаруживается картина диффузного и распространенного эностального остеосклероза. Остеосклероз распространяется по длиннику кости, интенсивность его нарастает; на фоне склероза выявляются новые очаги деструкции. Распространенный остеосклероз характеризует переход процесса в хронический. Характерными признаками хронического О. являются утолщение и деформация кости с одной или несколькими полостями, в которых могут быть видны секвестры. Костная полость окружена зоной остеосклероза. Костный канал сужен или неразличим. Участки остеосклероза могут чередоваться с зонами остеопороза, надкостница утолщена (рис. 11). Секвестры, заключенные в мощную секвестральную коробку, включают, как правило, большую или меньшую часть кортикального слоя вместе с участками губчатого вещества кости. Выявлению секвестров способствует фистулография с тугим заполнением свищей (рис. 12). На рентгенограмме тень секвестра обычно интенсивнее тени костной ткани и не изменяется при последующих исследованиях. На фоне резко склерозированной окружающей кости секвестр иногда не определяется. Диагностика упрощается, если секвестр отделен от остальной кости грануляционной тканью, которая на рентгенограмме имеет вид зоны просветления, или отторгся от кости и вышел за пределы костной полости.
Самые ранние рентгенологические признаки огнестрельного и травматического хронических О. появляются не раньше конца 3-й недели, причем видны лишь на качественных снимках, выполненных в двух проекциях. Изменения отражают начавшийся в поврежденных отделах костей некроз, прогрессирующий остеолиз и бахромчатый периостит. Концевые участки отломков подвержены секвестрации, с чем связано появление новых очагов деструкции, вокруг которых развивается остеосклероз, характерный для хронического остеомиелита.
Диагноз атипично протекающих О. (первично-хронических) базируется на анамнезе, клинической картине и рентгенологических данных.
Дифференциальный диагноз острого гематогенного О. проводят чаще с острым Ревматизмом, флегмоной (Флегмона) мягких тканей или острым глубоким Лимфаденитом, переломом кости у детей, реже со специфическими поражениями костей.
При остром ревматизме процесс с самого начала локализуется в суставе, тогда как при О. он носит вначале нелокализованный характер и лишь в более поздние сроки могут присоединяться явления артрита. Кроме того, для ревматизма более характерны явления полиартрита, причем чаще поражаются мелкие суставы. При ревматизме выпот в суставе никогда не бывает гнойным, на рентгенограмме отсутствуют деструктивные изменения в костях.
Флегмона мягких тканей и глубокий гнойный лимфаденит имеют клинические проявления, сходные с гематогенным остеомиелитом, осложненным флегмоной. Однако динамическая оценка анамнестических данных, а также применение дополнительных методов исследования позволяют в большинстве случаев дифференцировать эти заболевания.
Перелом кости у детей младшего возраста может иметь сходную картину с началом острого гематогенного О., так как в первые дни он может сопровождаться нарушением общего состояния, повышением температуры тела, болезненностью при пальпации, припухлостью и ограничением движений в поврежденной конечности. Однако общее состояние при переломе быстро нормализуется, а появление рентгенологических симптомов О. позволяет поставить правильный диагноз.
Значительные трудности представляет дифференциальный диагноз острого гематогенного О. с костно-суставным туберкулезом, особенно при эпифизарной локализации последнего. Однако у грудных детей туберкулез костей встречается редко, а бактериологическое исследование суставного пунктата и другие специфические пробы позволяют уточнить диагноз.
Хронический (вторичный) О. следует дифференцировать с саркомой Юинга (см. Юинга опухоль), посттравматическим периоститом, реже со специфическим О., внутрикостной гемангиомой, лимфогранулематозом, остеохондропатией (Остеохондропатия) и рядом других заболеваний. Окончательный диагноз ставят обычно на основании клинико-рентгенологических и морфологических данных.
При посттравматическом периостите в анамнезе имеются указания на перенесенную травму, отсутствуют ремиссии и рецидивы заболевания, свищи, а также рентгенологические признаки остеомиелита.
При сифилитическом О. наблюдается некроз кости и надкостницы, что проявляется на рентгенограммах очагами просветления со слоистым периоститом в виде луковицы (гумма). Гуммы могут быть одиночными или множественными и располагаться центрально в кости или поднадкостнично. В отличие от склерозирующего О., сопровождающегося муфтообразным утолщением, сифилитический гиперостоз характеризуется множественностью поражения.
Туберкулез костей начинается подостро без выраженной общей и температурной реакции, рано наступает атрофия мягких тканей конечности. Образовавшиеся свищи покрыты вялыми грануляциями, гной жидкий с наличием казеозных масс. Важное значение в дифференциальной диагностике имеют реакции Пирке и Манту (см. Туберкулинодиагностика), а также биопсия кости.
Для Актиномикоза кости характерно подострое течение с поздним образованием гнойных язв, которые часто принимаются за остеомиелитические свищи. Диагноз актиномикоза устанавливают при обнаружении в гное друз актиномицет, а также с помощью серологических реакций.
Лечение. При подозрении на острый гематогенный О. показана срочная госпитализация. Общие принципы лечения острого гематогенного О. такие же, как при других гнойно-септических заболеваниях: воздействие на очаг, на возбудителя болезни и повышение общей сопротивляемости организма. Применяют различные варианты декомпрессивной перфорации кости в 2—3 участках с целью вскрытия и дренирования костномозгового канала. Устранение повышенного внутрикостного давления предотвращает дальнейший некроз кости, способствует прекращению болей и улучшению общего состояния больного. Внутрикостные промывания через перфоративные отверстия различными растворами (например, изотоническим раствором хлорида натрия с протеолитическими ферментами и антибиотиками) обеспечивают более быстрое и полное удаление гноя и других продуктов распада из кости, что создает условия для ускорения восстановительных процессов и уменьшает интоксикацию.
При эпифизарном О. используют повторные пункции сустава для эвакуации гноя или выпота и введения в полость сустава антибиотиков. При явлениях гнойного артрита и неэффективности пункционного метода лечения прибегают к артротомии (см. Суставы). При остром гематогенном О. обязательна иммобилизация конечности: у детей старшего возраста с помощью гипсовой лонгеты или шины Белера, у детей грудного возраста — лейкопластырного вытяжения по Шеде или повязки Дезо.
Одним из важнейших компонентов в лечении острого гематогенного О. является рациональная антибиотикотерапия. Тяжесть течения заболевания, сроки выздоровления, частота осложнений во многом зависят от своевременного (сразу после установления диагноза) назначения антибиотиков, правильного выбора препарата и его дозы, а также длительности курса лечения. Длительность лечения антибиотиками в зависимости от тяжести процесса может составить 1—2 месяца, т.к. часто возникает необходимость в проведении 2—3 и более курсов антибиотикотерапии без перерыва.
Выбор препарата для системной антибиотикотерапии определяется характером возбудителя инфекции. Следует учитывать, что чувствительность стафилококка (который наиболее часто является возбудителем острого гематогенного О.) к пенициллину значительно снизилась и уже при первом обследовании выделенные штаммы стафилококка являются пенициллиназообразующими. Поэтому для лечения острого О. стафилококковой этиологии применяют оксациллина натриевую соль. Первый курс назначают парентерально в максимальной терапевтической дозировке 200 мг/кг в сутки в течение 10—14 дней. Если по данным анамнеза ребенок ранее неоднократно получал оксациллин или при динамическом микробиологическом контроле выделяют штаммы стафилококка, резистентные к полусинтетическим пенициллинам, целесообразно использовать высокоактивные в отношении стафилококка препараты резерва для внутривенного введения: ристомицина сульфат 20000—30000 ЕД в сутки или рифампицин 8—10 мг/кг в сутки. Из препаратов цефалоспоринового ряда могут применяться цефалоридин (цепорин) и цефалексин из расчета 100 мг/кг в сутки.
Для второго курса лучше использовать фузидин (таблетки или суспензию), хорошо всасывающийся и создающий высокие концентрации в костной ткани. Курс лечения при необходимости может быть продлен до 3—4 недель; возрастные дозировки составляют 60—80 мг/кг детям до 1 года, 40—60 мг/кг детям до 4 лет и 20—40 мг/кг в сутки для детей 4—14 лет. Тропностью к костной ткани обладает также линкомицин, однако детям его следует назначать ограниченно из-за выраженного побочного действия на нормальную микрофлору кишечника вплоть до развития псевдомембранозного колита.
При тяжелых формах острого гематогенного О. в инфекционный процесс может вовлекаться эндогенная грамотрицательная микрофлора (кишечная палочка, протей, клебсиелла и др.). В этих случаях используют комбинации оксациллина с аминогликозидами (сизомицином, гентамицином, тобрамицином в суточной дозе 3—4 мг/кг).
В случаях поздней диагностики О. выраженные деструктивные изменения в костной ткани, очаги сниженного кровотока и некроза создают благоприятные условия для размножения анаэробных микроорганизмов. При этом в комплекс антибактериальной терапии дополнительно включают активные в отношении анаэробов препараты группы метронидазола (флагил, трихопол) из расчета 7,5 мг/кг 3 раза в сутки. Используют также рифампицин, активный в отношении множественно-резистентных штаммов стафилококка и анаэробов одновременно.
Для местного лечения можно назначать антибиотики, не применяющиеся в системной антибиотикотерапии у детей (канамицин, левомицетин, энтеросептол), а также специфические бактериофаги и растворы антисептиков (1% раствор диоксидина, хлорофиллипт и др.).
В редких случаях при грибковой этиологии гематогенного О. проводят лечение всасывающимися противогрибковыми препаратами (амфоглюкамин, низорал), местно используют нистатин или леворин.
Повышение общей сопротивляемости организма играет значительную роль в комплексном лечении острого гематогенного О. Используют гемотрансфузии и внутривенные инфузии различных сред и растворов (растворы нативной плазмы, 10% раствор альбумина, гемодез и др.). Применение этих средств позволяет связать и нейтрализовать токсины, восполнить объем циркулирующей крови и улучшить периферическое кровообращение. Введение полиглюкина, 10% раствора глюкозы с инсулином, кокарбоксилазы, АТФ, 2,4% раствора эуфиллина улучшает метаболизм миокарда и сердечную деятельность, оказывает благоприятное действие на легочный кровоток и др. При явлениях гиперкоагуляции назначают гепарин (200—300 ЕД на 1 кг массы тела в сутки), при явлениях гипокоагуляции — гепариноконтрикаловый комплекс (суточная доза гепарина 50—100 ЕД/кг, контрикала — 5000—8000 ЕД/кг), а при нарастании фибринолиза — гепарин (50 ЕД/кг) с контрикалом и сухой плазмой.
При тяжелых формах острого гематогенного О. с целью воздействия на возбудителя инфекции и повышения реактивности организма используют метод ультрафиолетового облучения крови. При развитии септического состояния применяют методы экстракорпоральной детоксикации: гемосорбцию (Гемосорбция), лимфосорбцию (см. Лимфодренирование).
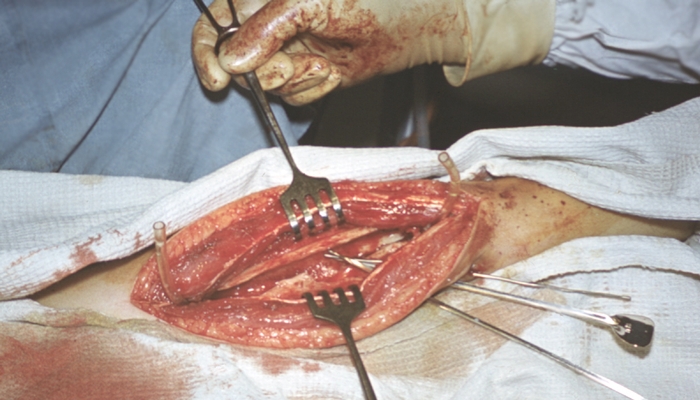
При хроническом О. ликвидировать гнойный очаг в кости можно только с помощью радикального оперативного вмешательства. Важными компонентами подготовки больного к операции являются иммунокорригирующая и дезинтоксикационная терапия, назначение десенсибилизирующих препаратов, коррекция метаболических нарушений. Свищевые ходы на перевязках санируют антисептиками. Радикальную секвестрэктомию обычно проводят под общей или спинномозговой (перидуральной) анестезией. Трепанацию кости можно выполнять с помощью циркулярной электропилы и набора фрез. Удаляют все гнойные грануляции и секвестры, некротизированную кость в пределах здоровых тканей (рис. 13). Костную полость с гемостатической целью промывают горячим физиологическим раствором, санируют антисептиками, обрабатывают ультразвуком или расфокусированным лучом лазера, подвергают воздействию УФ-излучения.
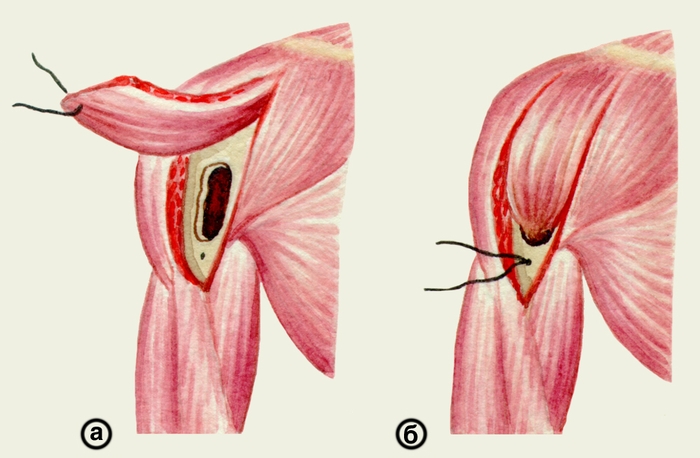
Для восстановления анатомической целости кости после радикальной секвестрэктомии применяются различные способы пломбировки и пластики костных полостей с помощью аутогенных, аллогенных. ксеногенных тканей и эндопротезов (см. Пластические операции, Эндопротезирование). Наиболее физиологична пластика костной полости мышечным лоскутом на ножке (рис. 14). Этот метод получил большое распространение. Однако существуют анатомические области, где мышечная пластика технически неосуществима даже при использовании длинных лоскутов.
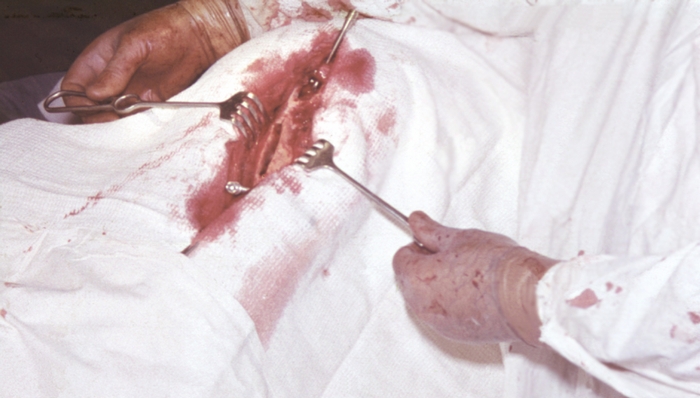
Для обеспечения максимальной санации остаточной костной полости после выполнения радикальной секвестрэктомии целесообразно накладывать дренажно-промывную систему. С этой целью выше и ниже секвестральной костной полости шаровидной фрезой делают два отверстия, соответствующие диаметру специальных костных игл для промывания костной полости в послеоперационном периоде (рис. 15). Иглы из нержавеющей стали длиной от 70 до 90 мм, толщиной 6 мм вводят через мягкие ткани и кость в полость, образующуюся после секвестрэктомии (рис. 16, 17). Скосы игл должны быть направлены навстречу друг другу, что облегчает ток перфузионной среды и способствует размыванию образующегося в первые сутки после операции сгустка крови в просвете костной полости. Имеющаяся на внешней поверхности иглы резьба обеспечивает надежную фиксацию иглы в кости и препятствует подтеканию перфузата в мягкие ткани. Рану послойно ушивают наглухо, накладывают асептическую повязку, а поверх павильонов игл — стерильный бинт. Конечность иммобилизуют задней гипсовой лонгетой, фиксирующей выше- и нижележащие суставы.
В послеоперационном периоде в палате, не снимая повязки, с помощью системы для внутривенных вливаний костную полость капельно перфузируют растворами антисептиков проточным способом (рис. 18, 19). Из дистальной иглы перфузат через присоединенную трубку свободно оттекает в банку. Объем перфузируемой жидкости (растворы антисептиков, антибиотиков) в первые 4 суток после операции составляет 1000—1500 мл. С 5—6-го дня количество перфузата уменьшают до 300—500 мл. Метод проточно-промывного дренирования костной полости позволяет быстро купировать воспалительный процесс, добиться первичного заживления послеоперационной раны.
Лечение острого огнестрельного О. должно быть комплексным. Ведущая роль принадлежит радикальному оперативному лечению. Во время операции удаляют некротизированные мягкие ткани, инородные тела, костные фрагменты, производят обкалывание раны антибиотиками широкого спектра действия с учетом чувствительности микрофлоры. Тщательно промывают рану растворами антисептиков и дренируют ее. В послеоперационном периоде проводят антибактериальную и дезинтоксикационную терапию, назначают витамины, полноценное питание.
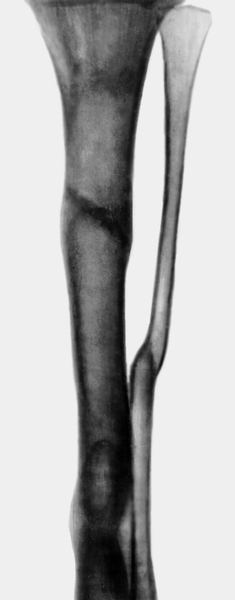
При хроническом посттравматическом О., осложненном ложным суставом (рис. 20) или переломом, производят секвестрэктомию с экономной резекцией пораженного участка кости и последующим наложением дистракционно-компрессионного аппарата (рис. 21).
Хирургическая тактика при укорочении и дефекте кости, возникших после секвестрэктомии, зависит от многих факторов. Применяется компрессионный аппаратный остеосинтез, обеспечивающий закрытие свищей и сращение отломков. При дефектах более 3 см используют билокальный компрессионно-дистракционный остеосинтез с удлиняющей остеотомией и перемещением промежуточного фрагмента (рис. 22—25). При обострении хронического О. с развитием флегмоны показаны вскрытие флегмоны, Некрэктомия и дренирование гнойника.
Наиболее частыми осложнениями при оперативном лечении являются кровотечение из костной полости, нагноение раны, некроз мышечного лоскута, использованного для пластики костной полости, некроз кожного лоскута и др. В послеоперационном периоде применяют антибиотики, сульфаниламиды, нитрофураны, ферментные препараты.
При хроническом О. показано физиотерапевтическое лечение для стимуляции регенерации костной ткани, рассасывания воспалительных инфильтратов, улучшения кровообращения конечности и трофики тканей. Наиболее эффективна УВЧ-терапия. Сеансы УВЧ-терапии (по 10—15 на курс) обычно назначают с 4—5-го дня после операции. Используют электрофорез цинка, йодистого калия, кальция. В фазе ремиссии рационально применение ультразвука в режиме сантиметровой терапии. Важную роль играет питание больных, оно должно быть высококалорийным с большим содержанием белка, жиров, витаминов. Обязательно назначают витамины С, Р, группы В.
Лечебная физкультура показана после стихания острого болевого синдрома с целью общетонизирующего воздействия, стимуляции трофических процессов, восстановления функции пораженных сегментов опорно-двигательного аппарата и общей адаптации мышечной деятельности.
Лечение атипических форм О. проводится по тем же принципам, что и лечение хронического (вторичного) остеомиелита.
Прогноз острого гематогенного О. определяется в значительной степени формой заболевания, возрастом больного, преморбидным фоном, а также своевременностью диагностики и терапии.
Выздоровление при хроническом О. зависит от возраста больного, тяжести поражения, своевременности лечения, радикальности оперативного лечения. Менее благоприятный прогноз у больных с застарелыми формами хронического О., что обусловлено выраженной дистрофией костной ткани, ограниченными ресурсами пластических тканей в непосредственной близости от очага и трофическими изменениями мягких тканей.
Библиогр.: Гринев М.В. Остеомиелит, Л., 1977, библиогр., Клиническая рентгенорадиология, под ред. Г.А. Зедгенидзе., т. 3, М., 1984; Кононов В.С. Гематогенный остеомиелит у детей, М., 1974. библиогр.; Курбаталеев С.М. Гнойная инфекция в хирургии, М., 1985. Попкиров С. Гнойно-септическая хирургия, пер. с болг., с. 177, София, 1977; Селиванов В.П. и Воронянский Ю.П. Остеомиелиты таза, М., 1975; Юхтин В.И. и Смельницкий П.С. Оперативное лечение больных с хроническим остеомиелитом трубчатых костей, Хирургия, № 5, 1978.
 Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом в отдаленном периоде после резекции кости, удлиняющей остеотомии и перемещения промежуточного фрагмента с помощью аппарата Илизарова: консолидация костей голени">
Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом в отдаленном периоде после резекции кости, удлиняющей остеотомии и перемещения промежуточного фрагмента с помощью аппарата Илизарова: консолидация костей голени">Рис. 25б). Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом в отдаленном периоде после резекции кости, удлиняющей остеотомии и перемещения промежуточного фрагмента с помощью аппарата Илизарова: консолидация костей голени.
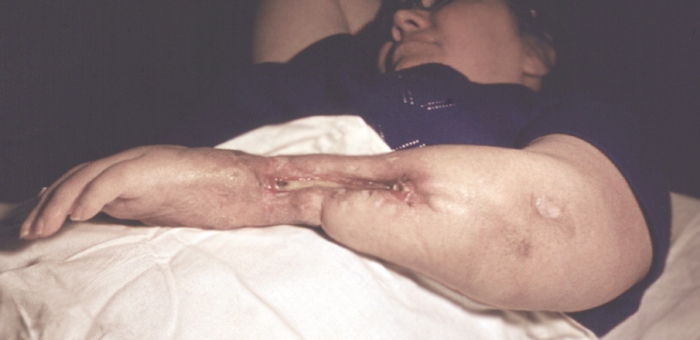
Рис. 9. Больная с хроническим остеомиелитом костей предплечья: резкая деформация нижней трети предплечья, втянутые рубцы с гнойными свищами.
 депонирование рентгеноконтрастного вещества в секвестральной полости">
депонирование рентгеноконтрастного вещества в секвестральной полости">Рис. 12. Фистулограмма бедра больного с хроническим остеомиелитом: видно распространение и депонирование рентгеноконтрастного вещества в секвестральной полости.
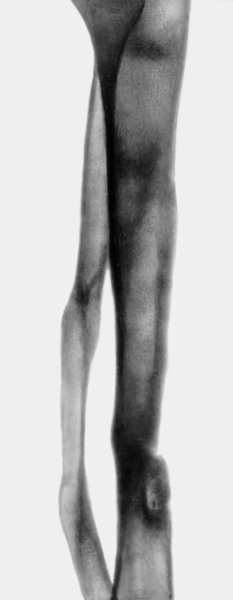
Рис. 25а). Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом в отдаленном периоде после резекции кости, удлиняющей остеотомии и перемещения промежуточного фрагмента с помощью аппарата Илизарова: консолидация костей голени.
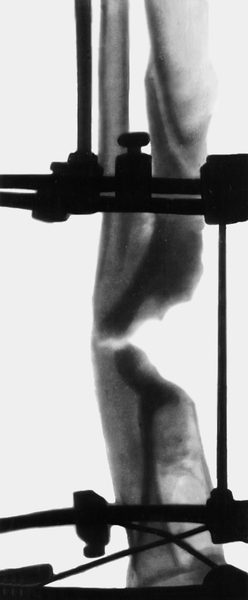 аппарат Илизарова, угловое смещение устранено">
аппарат Илизарова, угловое смещение устранено">Рис. 21б). Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом: наложен дистракционно-компрессионный аппарат Илизарова, угловое смещение устранено.
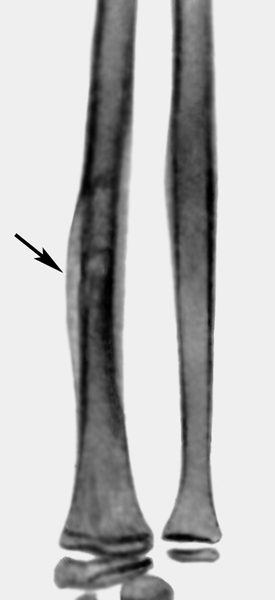
Рис. 10а). Рентгенограмма предплечья ребенка 11 лет с острым гематогенным остеомиелитом: участок деструкции в лучевой кости с периостальными наложениями (указан стрелкой).
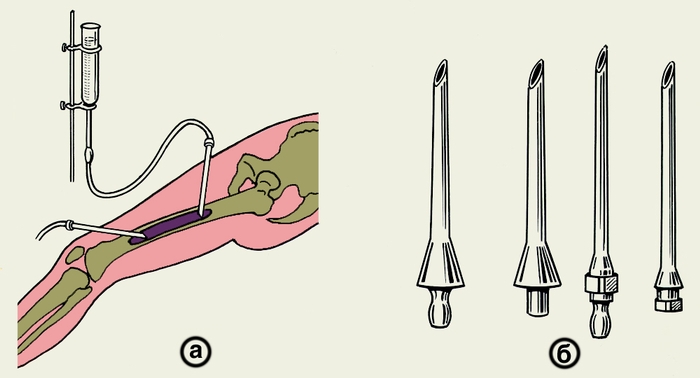
Рис. 15. Схематическое изображение промывания полости в бедренной кости после секвестрэктомии в послеоперационном периоде (а) и костные иглы для промывной системы (б).
 раневой канал; 6 — регенерирующая костная ткань">
раневой канал; 6 — регенерирующая костная ткань">Рис. 2. Схематическое изображение нагноившейся огнестрельной раны бедра: 1 — секвестр; 2 — гнойная полость; 3 — гнойные затеки; 4 — свободный костный осколок; 5 — раневой канал; 6 — регенерирующая костная ткань.

Рис. 5. Рентгенограмма бедра больного со склерозирующим остеомиелитом Гарре: бедренная кость веретенообразно утолщена за счет периостальных наслоений, костномозговой канал не прослеживается.

Рис. 19. Рентгенограмма голени (прямая проекция) в отдаленном периоде после операции по поводу хронического остеомиелита большеберцовой кости: сохраняется просветление по ходу костной полости после секвестрэктомии.
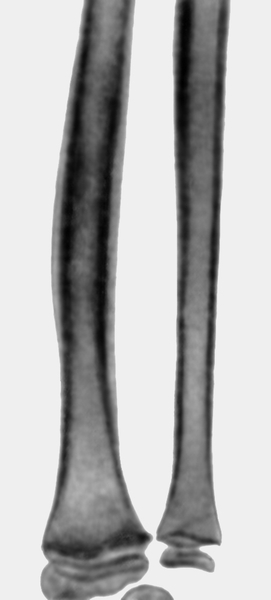
Рис. 10б). Рентгенограмма предплечья ребенка 11 лет с острым гематогенным остеомиелитом: после своевременно проведенного лечения почти полное восстановление формы и структуры кости.
 трепанация бедренной кости и секвестрэктомия в пределах здоровых тканей, обработаны свищи (в их просветы введены зонды)">
трепанация бедренной кости и секвестрэктомия в пределах здоровых тканей, обработаны свищи (в их просветы введены зонды)">Рис. 13. Этап операции по поводу хронического остеомиелита бедра: произведена трепанация бедренной кости и секвестрэктомия в пределах здоровых тканей, обработаны свищи (в их просветы введены зонды).
 свищ заполняет секвестральную полость">
свищ заполняет секвестральную полость">Рис. 11. Рентгенограмма бедренной кости больного с хроническим тотальным остеомиелитом: утолщение и деформация кости, надкостница утолщена, неровная, костномозговой канал не прослеживается, участки остеосклероза чередуются с зонами остеопороза; рентгеноконтрастное вещество через свищ заполняет секвестральную полость.
Рис. 8. Хронический остеомиелит бедра: резкая деформация и укорочение конечности, множественные втянутые рубцы на коже бедра вследствие имевшихся ранее гнойных свищей и перенесенных оперативных вмешательств.
 дистракция в области остеотомии">
дистракция в области остеотомии">Рис. 23б). Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом: с помощью аппарата Илизарова произведено сближение костных обломков в месте резекции большеберцовой кости и дистракция в области остеотомии.
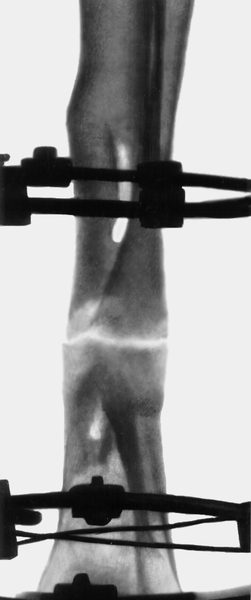
Рис. 21а). Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом: наложен дистракционно-компрессионный аппарат Илизарова, угловое смещение устранено.
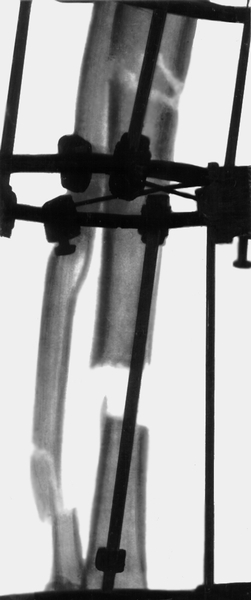 резекция пораженной большеберцовой кости в нижней трети и удлиняющая остеотомия в верхней трети, наложен аппарат Илизарова">
резекция пораженной большеберцовой кости в нижней трети и удлиняющая остеотомия в верхней трети, наложен аппарат Илизарова">Рис. 22а). Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом: произведена резекция пораженной большеберцовой кости в нижней трети и удлиняющая остеотомия в верхней трети, наложен аппарат Илизарова.

Рис. 18. Рентгенограмма голени (прямая проекция) после операции по поводу хронического остеомиелита большеберцовой кости: по ходу кости видны просветление (костная полость после секвестрэктомии) и костные иглы для внутрикостной перфузии в послеоперационном периоде.
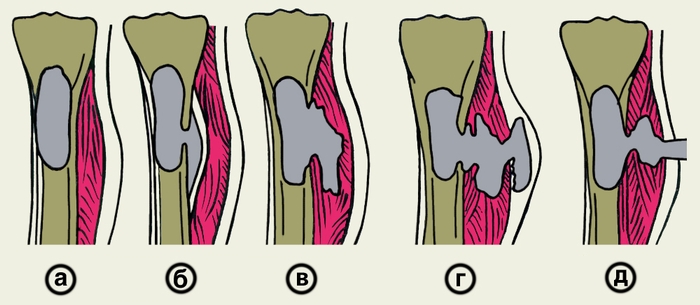
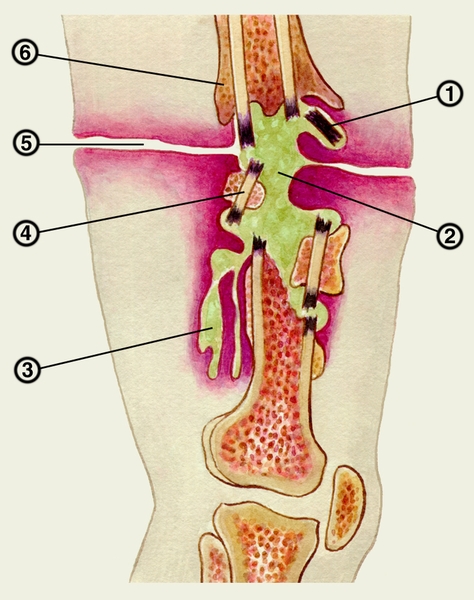
Рис. 7. Схема формирования гнойного свища при переходе острого гематогенного остеомиелита большеберцовой кости в хронический: а — абсцесс костного мозга; б — поднадкостничный абсцесс; в — межмышечная флегмона; г, д — этапы самостоятельного прорыва гноя с образованием свища.
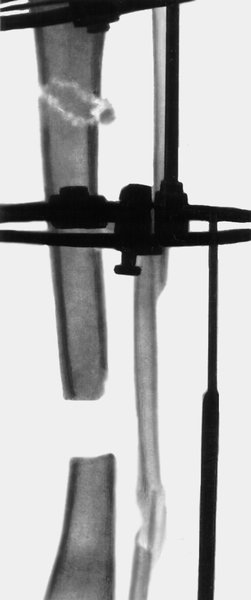
Рис. 22б). Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом: произведена резекция пораженной большеберцовой кости в нижней трети и удлиняющая остеотомия в верхней трети, наложен аппарат Илизарова.
 ложный сустав">
ложный сустав">Рис. 20б). Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом в боковой проекции: виден сформированный ложный сустав.
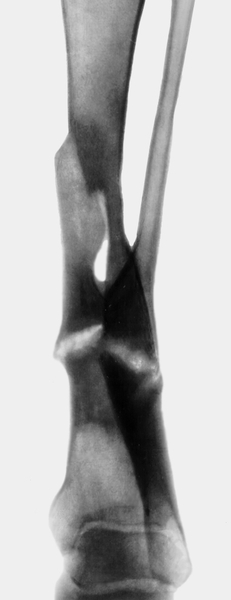
Рис. 20а). Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом в прямой проекции: виден сформированный ложный сустав.
 система из двух костных игл, на иглы надеты силиконовые дренажные трубки, рана послойно ушита наглухо">
система из двух костных игл, на иглы надеты силиконовые дренажные трубки, рана послойно ушита наглухо">Рис. 17. Этап операции по поводу хронического остеомиелита бедра: после секвестрэктомии наложена дренажно-промывная система из двух костных игл, на иглы надеты силиконовые дренажные трубки, рана послойно ушита наглухо.

Рис. 23а). Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом: с помощью аппарата Илизарова произведено сближение костных обломков в месте резекции большеберцовой кости и дистракция в области остеотомии.
 лоскут; б — мышечный лоскут введен в полость и укреплен швом">
лоскут; б — мышечный лоскут введен в полость и укреплен швом">Рис. 14. Схематическое изображение мышечной пластики остеомиелитической полости плечевой кости: а — мобилизован мышечный лоскут; б — мышечный лоскут введен в полость и укреплен швом.
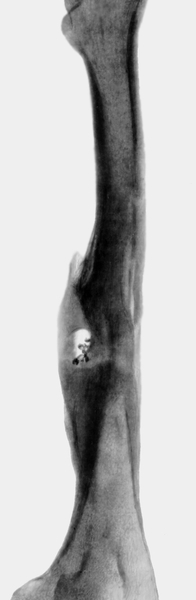
Рис. 3. Рентгенограмма бедренной кости больного с хроническим огнестрельным остеомиелитом: избыточная костная мозоль с дефектом костной ткани в центре.
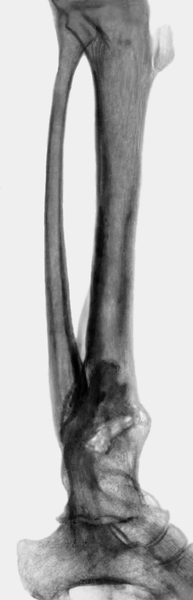
Рис. 4. Рентгенограмма костей голени больного с хроническим посттравматическим остеомиелитом, возникшим вследствие перелома в нижней трети большеберцовой кости.

Рис. 24а). Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом: компрессия с помощью аппарата Илизарова отломков большеберцовой кости, видны костные мозоли.
 проксимальный и дистальный отделы костной полости">
проксимальный и дистальный отделы костной полости">Рис. 16. Этап операции по поводу хронического остеомиелита бедра: после секвестрэктомии и некрэктомии в пределах здоровых тканей введены костные иглы в проксимальный и дистальный отделы костной полости.
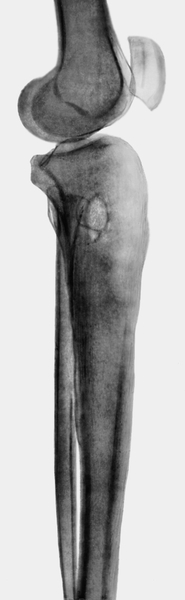
Рис. 6. Рентгенограмма голени больного с абсцессом Броди: в проксимальном метафизе большеберцовой кости видно округлое просветление с незначительным перифокальным остеосклерозом.
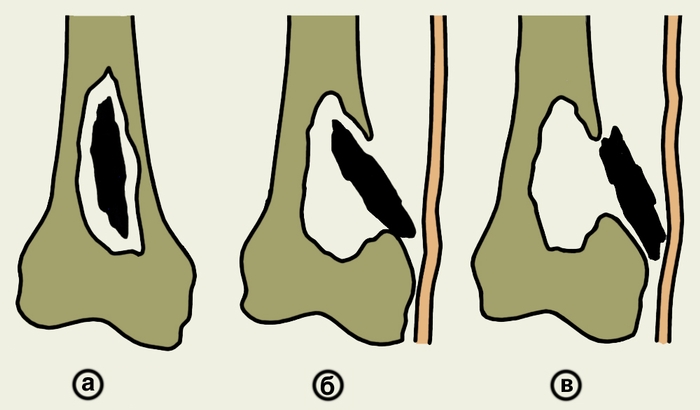
Рис. 1. Схематическое изображение вариантов расположения секвестров при остеомиелите: а — внутри костной полости; б — частично вне полости (перфорирующий секвестр); в — вне полости.

Рис. 24б). Рентгенограмма голени больного с хроническим посттравматическим остеомиелитом: компрессия с помощью аппарата Илизарова отломков большеберцовой кости, видны костные мозоли.
II
Остеомиели́т (osteomyelitis: Остео- + греч. myelos костный мозг + ‑ит (-ит); син.: костоеда — устар., паностит)
воспаление костного мозга, обычно распространяющееся на компактное и губчатое вещество кости и надкостницу.
Остеомиели́т альбумино́зный (о. albuminosa) — форма первичнохронического О., характеризующаяся образованием слизисто-геморрагического экссудата, богатого альбумином или муцином.
Остеомиели́т Гарре́ — см. Гарре остеомиелит.
Остеомиели́т гематоге́нный о́стрый (о. haematogena acuta) — О., возникающий в результате проникновения возбудителей гнойной инфекции в кость по кровеносному руслу, с развитием очага гнойного воспаления, чаще в метафизе длинной трубчатой кости.
Остеомиели́т гематоге́нный хрони́ческий (о. haematogena chronica) — О., развивающийся как исход острого гематогенного О. после прорыва гноя через мягкие ткани и ограничения процесса в кости; проявляется наличием секвестров и гнойных свищей.
Остеомиели́т лепро́зный (о. leprosa) — О. мелких костей конечностей при кожной гранулематозной и смешанной формах лепры.
Остеомиели́т огнестре́льный (о. sclopetaria) — гнойный О., возникающий как инфекционное осложнение огнестрельного перелома.
Остеомиели́т одонтоге́нный (о. odontogena) — О. челюсти, возникающий в результате проникновения возбудителей гнойной инфекции из очага воспаления, локализующегося в тканях зуба или пародонта.
Остеомиели́т опухолеви́дный (о. turnoroidea) — первично-хронический О., при котором поражения очень сходны с новообразованиями кости, а нагноение и секвестрация отсутствуют.
Остеомиели́т перви́чно-хрони́ческий (о. primaria chronica) — общее название форм О., характеризующихся постепенным развитием и вялым течением с преобладанием гиперпластических и склеротических процессов.
Остеомиели́т посттравмати́ческий (о. posttraumatica) — О., возникновение которого обусловлено травмой.
Остеомиели́т ревмати́ческий (о. rheumatica) — О., возникающий во время атаки ревматизма и характеризующийся образованием гранулем и деструкцией мелких костей конечностей и позвонков.
Остеомиели́т сифилити́ческий диффу́зный (о. syphilitica diffusa) — О. при третичном сифилисе, характеризующийся явлениями периостита, остеопериостита, остеохондрита с образованием гумм, костных секвестров и последующим изъязвлением мягких тканей.
Остеомиели́т склерози́рующий (о. sclerosans) — см. Гарре остеомиелит.
Остеомиели́т фибро́зный (о. fibrosa) — первично-хронический О., при котором в костном мозге постепенно разрастается соединительная ткань с облитерацией костномозгового канала.
Остеомиели́т флегмоно́зный (о. phlegmonosa) — огнестрельный или острый гематогенный О., характеризующийся обширным распространением процесса по костномозговой полости и некрозом костного мозга.
Остеомиели́т эпифиза́рный (о. epiphysialis) — см. Эпифизит.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.