мед.
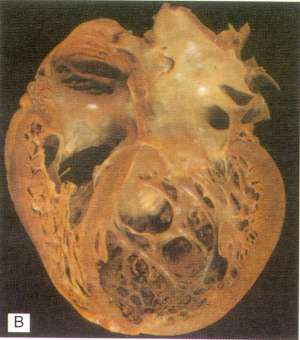
Дилатационная кардиомиопатия (ДКМП) — диффузное поражение миокарда с дилатацией (расширением) полостей сердца и резким снижением его сократительной функции — гетерогенная группа приобретённых и наследственных заболеваний (60% всех КМП).
Частота
Идиопатические ДКМП — 35 на 100000 населения (до 25% — семейные формы, обычно 91, выраженные клинические проявления чаще возникают в возрасте от 10 до 30 лет). Преобладающий пол — мужской (2:1).Генетические аспекты — см. Приложение 2. Наследственные болезни: /сортированные фенотипы.
Патогенез
Выраженное нарушение функций левого желудочка (ЛЖ) с уменьшением фракции выброса. Предполагают, что морфологическая основа ДКМП — первичная дегенерация, гибель кардиомиоцитов и ответная реакция в виде интерстициального фиброза и неравномерной гипертрофии мышечных волокон.Особые формы
• Дисплазия правожелудочковая аритмогенная -одна из наиболее частых причин синдрома внезапной смерти младенцев, детей, подростков и спортсменов. Очаговые некрозы постепенно распространяются на всю толщину стенки желудочков, что ведёт к уменьшению её толщины; характерна инверсия зубца Т в V1-V4. Клинически: желудочковая тахикардия, правожелудочковая ДКМП; возможны желудочковые экстрасистолии, синоатриальная блокада, эмболии. Лабораторно: замещение миокарда жировой и фиброзной тканью
• Кардиомиопатия Х-сцепленная дилатационная (300069, Xq28, дефекты генов EFE2, BTHS, CMD3A, 302060 [синдром Барта, 8). Клинически: ДКМП, множественные миопатии, фиброэластоз эндокарда, сердечная недостаточность, нейтропения (остановка дифференцировки на стадии миелоцитов), задержка роста, пиодермии, дефектные митохондрии. Лабораторно: у ряда пациентов обнаруживают экскрецию с мочой 3-метилглутарата.
Клиническая картина
обусловлена развитием сердечной недостаточности и формированием лёгочной гипертёнзии• Жалобы
• Одышка и утомляемость при физической нагрузке
• Кашель, кровохарканье
• Перебои и боли в области сердца
• Осмотр
• Бледность кожных покровов, акроцианоз
• Набухание шейных вен
• Увеличение печени, асцит, гипотрофия скелетных мышц
• Снижение АД
• Периферические отёки
• Увеличение размеров сердца
• Аускультация
• акцент II тона над лёгочной артерией (признак лёгочной гипертёнзии)
• глухость сердечных тонов, III и IV тоны
• систолический шум относительной недостаточности митрального, иногда трикуспидального клапанов
• хрипы над лёгкими.
Диагностика
• ЭКГ — синусовая тахикардия, мерцательная аритмия, внутрижелудочковые блокады, экстрасистолия, гипертрофия левого и правого желудочков, ишемические изменения• Мониторинг по Хдлтеру позволяет выявить угрожающие для жизни аритмии и оценить суточную динамику процессов реполяризации
• Рентгенологическое исследование органов грудной клетки — кардиомегалия, сердце шарообразной формы, усиление лёгочного рисунка, возможен плевральный выпот
• Катетеризация сердца — значительное увеличение полостей сердца, снижение фракции выброса, конечное диастоли-ческое давление в ЛЖ повышается на поздних стадиях
• Эхокардир-графия — дилатация левых и правых отделов сердца, диффузная гипоплазия ЛЖ, снижение фракции выброса, митральная (реже трикуспидальная) регургитация, у 1 /3 больных — признаки выраженной лёгочной гипертёнзии
• Радионуклидные методы исследования — диффузное снижение сократительной способности миокарда, накопление радионуклида в лёгких
• МРТ позволяет выявить дилатацию всех отделов сердца, снижение сократительной способности миокарда ЛЖ, венозный застой в лёгких, структурные изменения миокарда.
Дифференциальный диагноз
• ИБС• Миокардит
• Пороки сердца
• Ревматизм
• Гипертоническая болезнь
• Хронический выпотной перикардит.
Лечение:
Тактика ведения. Госпитализация; постельный режим с регулярным проведением ЛФК. По мере улучшения состояния — амбулаторное наблюдение под контролем ЭКГ, эхокар-диографии с ограничением физической нагрузки и потребления соли.Лекарственная терапия
• Этиотропная терапия (при выявлении этиологического фактора).• Дигоксин по 0,125-0,25 мг/сут; в тяжёлых случаях (тахисистолическая форма фибрилляции предсердий, приступы сердечной астмы) — строфантин 0,25 мл 0,05% р-ра в 100-150 мл 0,9% р-ра NaCl в/в капельно (8-10 вливаний; показания к отмене — нарастание числа экстрасистол, дефицит пульса, кардиалгии), затем — дигоксин в поддерживающей дозе. Дигоксин противопоказан при АВ блокаде I и II степеней. Альтернативные препараты — добутамин, амринон.
• Диуретики, например фуросемид по 40-120 мг/сут в 2-3 приёма в сочетании с калия хлоридом 30 мЭкв на 40 мг фуросемида, — по показаниям.
• Периферические вазодилататоры: нитросорбид по 10-30 мг 2-3 р/сут с интервалом 8-10 ч (до 6 нед), изосорбид мононитрат по 20-40 мг 2-3 р/сут, гидралазин (апрессин) до 300 мг/сут.
• Ингибиторы АПФ: каптоприл (по 6,25-50 мг 3 р/сут), эна-лаприл (2,5-25 мг/сут).
• Антиагреганты: пентоксифиллин, дипиридамол, ацетилсали-циловая кислота.
• Глюкокортикоиды в сочетании с азатиоприном и лошадиным антитимоцитарным глобулином или без них (при ГКМП воспалительной этиологии).
• Карнитина хлорид, рибофлавин-мононуклеотид, пиридок-сальфосфат.
• Антиаритмические препараты (препарат выбора — кордарон [амиодарон], см. Аритмии сердца). Меры предосторожности
• При нарушении функции почек, одновременном приёме хинидина следует снизить дозу дигоксина до 0,125 мг/сут
• Необходимо контролировать содержание калия в крови
• Следует с особой осторожностью назначать фуросемид в терминальной стадии сердечной недостаточности
• Избыточный диурез может привести к дегидратации тканей и тяжёлой гипонатриемии
• При исходно низком АД наиболее безопасно назначение каптоприла в минимальной дозе.
Лекарственные взаимодействия
• Амиодарон, верапамил, хини-дин повышают концентрацию дигоксина в плазме крови
• Препараты кальция, симпатомиметические средства, другие сердечные гликози-ды при одновременном приёме с дигоксином повышают риск развития сердечных аритмий
• Холестирамин уменьшает всасывание дигоксина
• Диуретики, увеличивающие выведение калия (например, петлевые диуретики), повышают токсичность дигоксина
• Одновременное применение фуросемида в высоких дозах и антибиотиков-аминоглико-зидов может привести к развитию нефро- и ототоксического действия.
Хирургическое лечение
При рефрактерности к консервативной терапии проводят кардиомиопластику (с использованием лоскута из мышц спины) или трансплантацию сердца, а в случае выраженной лёгочной гипертёнзии — сердечно-лёгочную трансплантацию.Осложнения
• Лёгочная гипертёнзия• Прогрессирование застойной сердечной недостаточности
• Аритмии сердца
• Внезапная смерть
• Тромбоэмболии.
Течение и прогноз
Возможно медленное прогрессирование заболевания с невыраженными клиническими проявлениями в течение 2-5 лет, а также развитие терминальной сердечной недостаточности в течение нескольких месяцев с момента установки диагноза. Прогноз улучшается при возможности этиопатогенетического лечения. 70% больных погибают в течение 5 лет.Особенности у детей. В первые 3 года жизни наиболее часто манифестируют наследственные и идиопатические формы ДКМП. Беременность. При ДКМП, развившейся в период беременности или раннем послеродовом периоде, повторная беременность противопоказана.
Синонимы
• Застойная кардиомиопатия• Конгестивная кардиомиопатия
См. также Кардиомиопатии, Болезнь сердца ишемическая, Гипертёнзия артериальная. Синдром внезапной смерти младенца
Сокращения
• ДКМП — дилатационная кардиомиопатия• ЛЖ -левый желудочек
МКБ
142.0 Дилатационная кардиомиопатия МШ• Дисплазии правожелудочковые аритмогенные (107970, 600996, 602086, 602087, 602087)
• Кардиомиопатия семейная дилатационная (600884, 601494,601493), — с дефектом проведения (115200. 601154)
• Кардиомиопатия дилатационная Х-сцепленная (300069)
• Синдром Барта (302060)
Литература
Barth PG et al: An mitochondrial disease affecting cardiac muscle, skeletal muscle and neutrophil leucocytes. /. Neural. Sci. 62: 327-355, 1983Справочник по болезням. 2012.