инфекционная болезнь, характеризующаяся поражением капилляров, преимущественным вовлечением в патологический процесс почек, печени, мышц сердечно-сосудистой и нервной систем.
Ранее Л. разделяли на желтушный (болезнь Васильева — Вейля, иктерогеморрагический Л.) и безжелтушный (водная лихорадка), считая их самостоятельными заболеваниями. С 60-х гг. 20 в. лептоспироз принято рассматривать как одну нозологическую форму.
Географическое распространение. Л. встречается повсеместно, за исключением пустынь и полярных районов. Наиболее распространен в странах Восточной и Юго-Восточной Азии, особенно в Индии, Индонезии, Вьетнаме, Японии. В СССР регистрируется во всех республиках. Наибольшая заболеваемость отмечается на Северном Кавказе, в Среднем Поволжье, на Дальнем Востоке, в некоторых областях центра, европейской части и в Западной Сибири, северная граница ареала ограничивается 60-й параллелью.
Этиология. Возбудители — спиралевидные подвижные микроорганизмы (рис. 1), относящиеся к роду Leptospirae, семейству Spirochaetales. Род лептоспир объединяет паразитические и сапрофитические виды. По предложению экспертов ВОЗ в 1962 г. все патогенные лептоспиры объединены в один вид — Leptospira interrogans, в который входят различные серологические варианты. Известно 180 серологических вариантов (сероваров) патогенных лептоспир, различающихся антигенными свойствами и объединяемых в 20 серологических групп. В СССР выделено 26 сероваров, относящихся к 13 серогруппам. Наиболее часто выделяют серовары: L. ротопа, L. monijakov, L. grippotyphosa, L. copeuhadni, L. tarassovi, L. canicola.
Лептоспиры устойчивы в окружающей среде, сохраняются в воде открытых водоемов от 7 до 30 дней и более, во влажной почве — до 270 дней, на пищевых продуктах — от нескольких часов до нескольких дней. Дольше сохраняются во влажной среде при рН 7,0—7,4 и при низких температурах. Погибают при высушивании и прямом солнечном свете. Кипячение убивает их моментально; они быстро инактивируются дезинфицирующими препаратами. Л. чувствительны к антибиотикам.
Эпидемиология. Различают природные и антропоургичесхие очаги Л. Источниками возбудителя инфекции в природных очагах являются грызуны, насекомоядные, парнокопытные, хищные животные многих видов, реже птицы. Наибольшее значение имеют мыши, полевки, ондатры. В антропоургических очагах источники инфекции — крупный и мелкий рогатый скот, лошади, свиньи, собаки, а также домовые мыши и крысы (рис. 2). Животные — хозяева возбудителей — выделяют лептоспир с мочой в течение нескольких месяцев.
Люди в большинстве случаев заражаются при купании и использовании для хозяйственных и бытовых нужд воды из открытых водоемов, инфицированной животными-лептоспиро-носителями, и реже в период с.-х. работ на сырых угодьях, на охоте, рыбной ловле, при уходе за домашними животными, разделке туш и обработке животного сырья, при употреблении продуктов питания, зараженных грызунами, а также сырого молока от больных коров. Больные Л. не заразны. Максимум заболеваний Л. приходится на июль — август.
Патогенез и патологическая анатомия. Возбудитель, внедрившийся в организм через слизистые оболочки и поврежденную кожу, током крови заносится главным образом в печень, селезенку, почки, проникает через гематоэнцефалический барьер. В тканях этих органов возбудитель размножается, после чего вновь поступает в кровь, обусловливая генерализацию инфекции, клинически проявляющуюся лихорадкой и интоксикацией. При распаде лептоспир выделяется эндотоксин, вызывающий повреждение эндотелия капилляров различных органов и тканей с возникновением диапедезных кровоизлияний. Геморрагический синдром усугубляется нарушением функционального состояния тромбоцитов и поражением печени, в которой наблюдаются дистрофические и некротические изменения гепатоцитов. Возникающая в части случаев желтуха имеет смешанную природу, т.к. кроме поражения гепатоцитов происходит и гемолиз эритроцитов. Наибольшее накопление лептоспир и их метаболитов отмечается в почках, что вызывает повреждение эпителия почечных канальцев с развитием в ряде случаев острой почечной недостаточности (Почечная недостаточность). На 3-й неделе болезни наблюдаются максимальная выработка антител и очищение органов и тканей от возбудителя.
Иммунитет. После перенесенной болезни вырабатывается длительный иммунитет, строго специфичный против определенного серовара возбудителя.
Клиническая картина. Различают желтушную и безжелтушную формы болезни. Течение Л. может быть легким, среднетяжелым и тяжелым. Инкубационный период — от 2 до 20 дней, чаще 7—10 дней. Начало болезни острое, бурное. При наиболее типичном среднетяжелом течении заболевания появляется озноб, температура тела в течение нескольких часов достигает 39—40°. Лихорадка ремиттирующая или постоянная, продолжается в среднем 5—10 дней, но может быть и дольше, возможны повторные лихорадочные волны — рецидивы болезни. С первых часов болезни отмечаются сильная головная боль, резкие боли в мышцах, особенно икроножных, которые ощущаются в покое и усиливаются при движении. Икроножные мышцы болезненны при пальпации. Часто беспокоят боли в животе. На 2—3-й день болезни присоединяются тошнота, рвота, исчезает аппетит. Больные становятся вялыми, заторможенными, адинамичными. С первого дня болезни характерны одутловатость и гиперемия лица, гиперемия конъюнктив, инъекция склер. Нередки герпетические высыпания на губах и крыльях носа. У части больных на 3—5-й день болезни появляется полиморфная (папулезная, пятнисто-папулезная, эритематозная) сыпь, которая держится от 1 до 7 сут. Отмечается гиперемия глотки. Со 2—3-го дня увеличивается печень, реже селезенка. Отмечаются тахикардия, приглушенность тонов сердца, артериальная гипотензия.
Из неврологических симптомов помимо головной боли, бессонницы, иногда бреда у части больных отмечается менингеальная симптоматика. При спинномозговой пункции выявляется картина серозного менингита, протекающего доброкачественно. В цереброспинальной жидкости иногда обнаруживаются лептоспиры. С 7—10-го дня у некоторых больных отмечаются геморрагические явления в виде петехиальной сыпи, кровоизлияний в слизистые оболочки, носовых кровотечений. Важное место в картине болезни занимает поражение почек, которое проявляется снижением диуреза, протеинурией, появлением в моче эритроцитов, лейкоцитов, гиалиновых цилиндров, клеток почечного эпителия. В конце 2-й недели болезни состояние улучшается; при отсутствии рецидивов общая продолжительность болезни составляет 3—4 нед. В крови обнаруживаются нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ до 40—60 мм/ч, анемия, тромбоцитопения.
Легкое течение Л. напоминает грипп. Лихорадка длится 3—5 дней, температура тела поднимается до 38,5°, отмечаются головная боль и боли в мышцах.
Тяжелое течение болезни сопровождается развитием острой почечной недостаточности или, при желтушной форме болезни, почечно-печеночной недостаточности, выраженными геморрагическими проявлениями в виде желудочно-кишечных, легочных, маточных кровотечений, кровоизлияний во внутренние органы, анемией, поражением миокарда, острой сердечно-сосудистой недостаточностью, отеком мозга.
При желтушной форме болезни, наблюдаемой у 10—30% больных, на 2—7-й день болезни на фоне ухудшения общего состояния темнеет моча, появляются желтушность кожи и слизистых оболочек различной интенсивности, кожный зуд. При исследовании крови отмечается повышение уровня связанного и свободного билирубина, щелочной фосфатазы. Содержание протромбина и холестерина снижается. Активность трансфераз повышается незначительно. Желтуха длится от нескольких дней до 4—6 нед.
Диагноз устанавливают на основании клинической картины, данных эпидемиологического анамнеза (контакт с животными, животным сырьем, употребление загрязненной воды и пищи, характер работы, способствующий заражению Л., и др.), результатах лабораторных исследований. Из лабораторных методов диагностики применяют микроскопию крови, мочи и цереброспинальной жидкости, бактериологическое исследование крови, биологическую пробу на морских свинках, исследование парных сывороток крови в реакции микроагглютинации и лизиса для обнаружения антител.
Дифференциальный диагноз проводят с Гриппом, сыпным тифом (см. Сыпной тиф эпидемический), вирусным гепатитом (см. Гепатиты вирусные), геморрагической лихорадкой с почечным синдромом (Геморрагическая лихорадка с почечным синдромом). При гриппе в отличие от Л. лихорадка длится 3—5 дней, отсутствуют боли и болезненность икроножных мышц, увеличение печени и селезенки, поражение почек; отмечается картина острого ларинготрахеита, при исследовании крови выявляются лейкопения и нейтропения. Для сыпного тифа не характерны боли в мышцах, сыпь розеолезно-петехиальная, имеются симптомы энцефалита, положительны РНГА и РСК с риккетсиями Провачека. Геморрагическая лихорадка с почечным синдромом отличается от Л. отсутствием миалгий, желтухи, менингита. Для нее характерны боли в пояснице, положительный симптом Пастернацкого, петехиальная сыпь в области плеч и в подмышечных областях, кровоизлияния в склеры; при исследовании мочи обнаруживаются восковидные цилиндры, в крови — лейкопения. Вирусные гепатиты отличаются от Л. постепенным началом, наличием преджелтушного периода, умеренной и кратковременной лихорадкой, отсутствием головной и мышечных болей. При исследовании крови помимо гипербилирубинемии обнаруживаются высокая активность трансфераз, нарушения осадочных проб, лейкопения.
Лечение. Больные Л. подлежат госпитализации. Необходимы обильное питье, молочно-растительная диета. Специфическая терапия проводится пенициллином или тетрациклином и противолептоспирозным гамма-глобулином. Антибиотики применяются до 2—3-го дня нормальной температуры. Противолептоспирозный гамма-глобулин вводят (после проведения пробы по Безредке) внутримышечно в дозе 10 мл в течение 3 дней. Патогенетическая терапия включает дезинтоксикационные средства (гемодез, неокомпенсан, 5% раствор глюкозы, полиглюкин, реополиглюкин и др.), в тяжелых случаях показаны глюкокортикоиды. При развитии острой почечной недостаточности необходимы коррекция электролитного баланса и кислотно-щелочного равновесия, Диурез форсированный. При явлениях выраженной почечной недостаточности возможно использование гипербарической оксигенации (Гипербарическая оксигенация), плазмафереза (см. Плазмаферез, Цитаферез), Гемодиализа.
Прогноз чаще благоприятный. Летальность 3—4%. Более высокая летальность наблюдается у лиц пожилого возраста с предшествующими заболеваниями печени, почек и сердечно-сосудистой системы.
Профилактика основывается на комплексе медико-санитарных и ветеринарно-санитарных мероприятий. Основное внимание обращается на оздоровление животноводческих хозяйств, выявление и лечение больных животных, строгое соблюдение санитарных правил на животноводческих и звероводческих фермах, в питомниках для служебных собак. В природных очагах, где заболевания людей связаны преимущественно с работой в загрязненных водоемах и использованием воды из этих водоемов для хозяйственно-бытовых нужд, необходимы обеспечение работающих водонепроницаемыми обувью и перчатками, запрещение купания в водоемах. Для питья и хозяйственно-бытовых нужд следует использовать только обеззараженную воду. По эпидемическим показаниям проводится вакцинация людей лептоспирозной вакциной (см. Иммунизация).
В антропоургических очагах основными мерами борьбы с Л. являются герметизация пищевых продуктов и воды и их защита от загрязнения грызунами. Необходимо обеспечение спецодеждой работающих на бойнях, мясокомбинатах, а также ухаживающих за больными животными.
Библиогр.: Руководство по инфекционным болезням, под ред. В.И. Покровского и К.М. Лобана, с. 121, М., 1986; Руководство по зоонозам, под ред. В, И. Покровского, с. 168, М., 1983; Руководство по зоонозам и паразитарным заболеваниям, под ред. И.К. Мусабаева, с. 173, М., 1987.
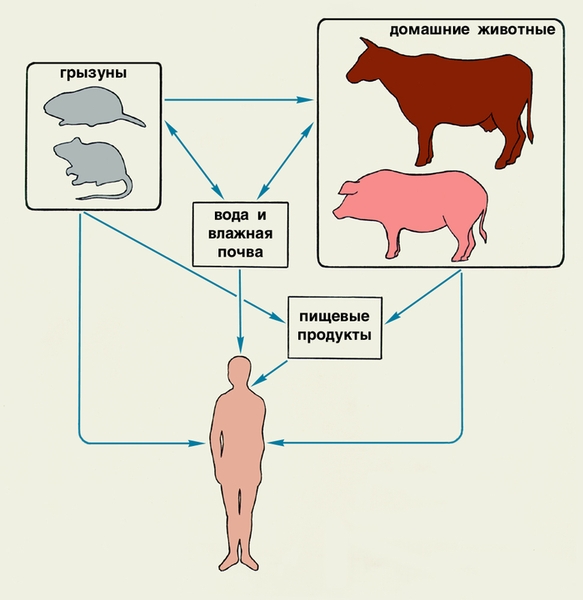
Рис. 2. Основные источники и пути передачи лептоспироза.
Рис. 1. Электронограмма лептоспир; ×4000.
II
Лептоспиро́з (leptospirosis; Лептоспиры + -оз)
острая инфекционная болезнь, вызываемая лептоспирами (Eeptospira interrogans), проникающими через слизистые оболочки или поврежденную кожу, и характеризующаяся преимущественных поражением печени, почек и кровеносных капилляров.
Лептоспиро́з безжелту́шный (l. anicterica; син.: Буше — Гзелля болезнь, Л. гриппотифозный, Л. дальневосточный, лихорадка болотная, лихорадка водная, лихорадка покосно-луговая) — клинический вариант Л., протекающий без желтухи.
Лептоспиро́з гриппотифо́зный (l. grippotyphosa) — см. Лептоспироз безжелтушный.
Лептоспиро́з дальневосто́чный — см. Лептоспироз безжелтушный.
Лептоспиро́з желту́шный (l. icterica; син.: Васильева — Вейля болезнь, Вейля болезнь, желтуха лептоспирозная, Л. иктерогеморрагический) — клинический вариант Л., протекающий с желтухой и явлениями геморрагического диатеза.
Лептоспиро́з иктерогеморраги́ческий (l. icterohaemorrhagica: Иктерический + Геморрагический) — см. Лептоспироз желтушный.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.