совокупность клинических проявлений, обусловленных хронической окклюзией в области бифуркации брюшной части аорты и подвздошных артерий. Наиболее часто встречается у мужчин в возрасте 40—60 лет.
Этиология разнообразна. Наблюдаются как врожденные, так и приобретенные окклюзии аортоподвздошного отдела сосудистого русла. К числу врожденных относятся гипоплазия аорты и фиброзно-мышечная дисплазия подвздошных артерий. Из приобретенных наиболее часты атеросклеротическое поражение (88—94%), неспецифический аортоартериит (5—10%), значительно реже постэмболический тромбоз и др.
Патогенез нарушения кровообращения обусловлен степенью и протяженностью окклюзии аорты и подвздошных артерий, что резко уменьшает объем кровотока в органы таза и нижние конечности. Поэтому на первых этапах заболевания ишемия возникает во время функциональной нагрузки, а при прогрессировании процесса — и в покое. Ведущее проявление заболевания — снижение перфузионного давления в дистальном сосудистом русле и нарушение микроциркуляции, а затем и обменных процессов в тканях. В компенсации нарушений гемодинамики большое значение имеет развитие коллатерального кровообращения.
При синдроме Лериша, обусловленном Атеросклерозом, максимальные изменения наблюдаются в области бифуркации аорты и в месте отхождения внутренней подвздошной артерии. Часто имеется выраженный кальциноз стенки аорты и артерии, во многих случаях — пристеночный Тромбоз. При неспецифическом аорто-артериите также в первую очередь поражается аорта. Для этого заболевания характерно резкое утолщение стенки аорты за счет воспаления наружной, средней и реактивного утолщения внутренней оболочек. Нередко отмечается кальциноз стенки аорты.
Клиническая картина зависит от протяженности поражения и степени развития коллатерального кровообращения. По классификации А.В. Покровского (1979) различают 4 степени ишемии: I — начальные проявления; IIA — появление перемежающейся хромоты через 200—500 м ходьбы; IIБ — появление перемежающейся хромоты менее чем через 200 м ходьбы; III — боли менее чем через 25 м ходьбы или в покое; IV — наличие язвенно-некротических изменений.
Первым симптомом обычно являются боли, которые возникают в икроножных мышцах при ходьбе. Практически 90% больных с Л.с. обращаются к врачу по поводу перемежающейся хромоты. Чем проксимальнее поражение аорты и меньше изменено дистальное русло (например, при поражении аорты лишь на уровне нижней брыжеечной артерии), тем лучше компенсация кровообращения. При средних и высоких окклюзиях аорты боли локализуются в ягодичных мышцах, в пояснице и по заднелатеральной поверхности бедер (высокая перемежающаяся хромота). Кроме того, больные отмечают похолодание, онемение нижних конечностей, выпадение на них волос и медленный рост ногтей (рис. 1). Иногда наблюдается и атрофия нижних конечностей. У 20—50% больных мужчин наступает импотенция. Течение прогрессирующее. У больных до 50 лет Л.с. развивается более быстрыми темпами, чем у больных старше 60 лет.
Диагноз в большинстве случаев устанавливают на основании осмотра, пальпации и аускультации, а также результатов инструментальных методов исследования. Отмечаются изменение окраски кожи нижних конечностей, гипотрофия мышц, снижение кожной температуры. При IV степени ишемии появляются язвы и очаги некроза в области пальцев и стоп. При пальпации отсутствует пульсация бедренной артерии. В случаях окклюзии брюшной части аорты не определяется ее пульсация на уровне пупка. При аускультации выслушивается систолический шум над бедренной артерией в паховом сгибе, по ходу подвздошной артерии с одной или с обеих сторон и над брюшной частью аорты. Отсутствие пульсации артерий конечности и систолический шум над сосудами являются основными признаками Л.с. На нижних конечностях АД аускультативно не определяется.
С помощью инструментальных методов исследования — ультразвуковой флуометрии, реовазографии, плетизмографии, сфигмографии — оценивают снижение и запаздывание магистрального кровотока по артериям нижних конечностей. Определение мышечного кровотока по клиренсу 133Хе выявляет его снижение, особенно резко при пробе с физической нагрузкой. Ультразвуковая допплерография позволяет оценить характер кровотока по бедренным и подколенным артериям. Важным показателем является лодыжечный индекс (отношение АД на стопе к АД на лучевой артерии), который в норме равен 1,1—1,2. При индексе менее 0,8 появляются признаки перемежающейся хромоты, а менее 0,3 — язвенно-некротические изменения.
Топическую картину поражения можно установить с помощью ангиографии радионуклидной (Ангиография радионуклидная), дигитальной субтракционной и рентгеноконтрастной ангиографии. Из методов рентгеноконтрастного исследования предпочтение отдают транслюмбальной пункционной аортографии, при которой можно получить изображение не только аорты, но и дистального сосудистого русла конечностей. С помощью аортографии выявляют локализацию и протяженность поражения (рис. 2).
Дифференциальный диагноз проводят с облитерирующим эндартериитом и пояснично-крестцовым радикулитом. При облитерирующем эндартериите поражаются сосуды голени, пульсация бедренных артерий сохранена, отсутствует систолический шум над сосудами, возраст больных обычно меньше 30 лет. При пояснично-крестцовом радикулите имеется болевой синдром, который более выражен по наружной поверхности бедер и не связан с ходьбой, пульсация магистральных артерий сохранена и отсутствует сосудистый шум.
Лечение. При наличии ишемии нижних конечностей I—IIA степени лечение консервативное. Применяются ганглиоблокирующие препараты (мидокалм, булатол, васкулат), холинолитические (падутин, андекалин, прискол, вазоластин), сосудорасширяющие препараты (папаверин, но-шпа, никошпан, компламян). Препараты назначают курсами в течение 1—3 мес. Для улучшения микроциркуляции проводят лечение реополиглюкином (внутривенно до 800 мл через день, 5—10 вливаний), назначают курантил, ацетилсалициловую кислоту. Применяют гипербарическую оксигенацию (Гипербарическая оксигенация), токи Бернара на поясничную область и на нижнюю конечность, курсами по 6—10 процедур. Рекомендуется санаторно-курортное лечение; сероводородные, углекисло-сероводородные ванны, лечебная физкультура.
Показанием к реконструктивной операции на сосудах является ишемия конечностей IIБ, III и IV степени. Противопоказания — полная непроходимость артерий голени и бедренных артерий по данным ангиографического исследования, инфаркт миокарда, инсульт в сроки до 3 мес., сердечная недостаточность III стадии, цирроз печени, почечная недостаточность. При оперативном лечении Л.с. используют в основном два вида операции: резекцию сосудов с протезированием (рис. 3) и шунтирование. Резекцию аорты выполняют при ее окклюзиях и резком стенозе, шунтирование — чаще при сохранении проходимости подвздошных артерий (см. Кровеносные сосуды).
Прогноз. После операции клинические проявления Л.с. исчезают, восстанавливается трудоспособность. Благоприятные результаты реконструктивных операций у 70% больных с хорошим состоянием дистального русла сохраняются до 10 лет.
Библиогр.: Князев М.Д., Белоусов О.С. и Савченко А.Н. Хирургия аорто-позвоночных окклюзий, с. 46, Минск, 1980; Покровский А.В. Заболевания аорты и ее ветвей, с. 162, М., 1979; Сердечно-сосудистая хирургия, под ред. В.И. Бураковского и Л.А. Бокерия, с. 675, М., 1989.
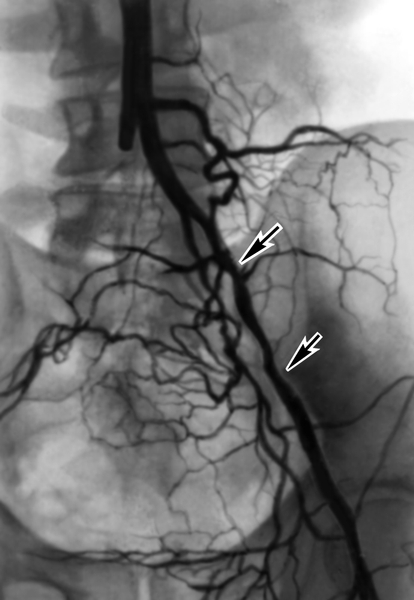
Рис. 2. Аортограмма больного с синдромом Лериша, обусловленном атеросклеротическим поражением бифуркации аорты и общих подвздошных артерий: окклюзия правой общей подвздошной артерии, участки стенозирования левой наружной подвздошной артерии указаны стрелками.
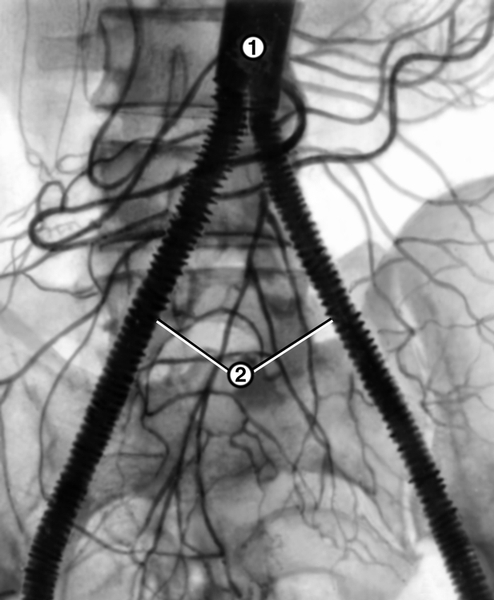 протез, идущий от аорты к глубоким артериям бедер">
протез, идущий от аорты к глубоким артериям бедер">Рис. 3. Аортограмма больного с синдромом Лериша после резекции брюшной части аорты с бифуркационным протезированием: 1 — аорта; 2 — сосудистый протез, идущий от аорты к глубоким артериям бедер.
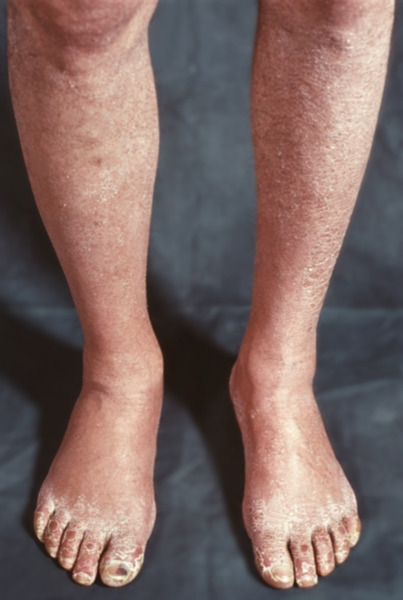 гиперкератоз">
гиперкератоз">Рис. 1. Ноги больного с синдромом Лериша: бледность кожи нижних конечностей, выпадение волос, гиперкератоз.
II
Лери́ша синдро́м (R.Н.М. Leriche; син. окклюзия аортоподвздошная)
совокупность клинических проявлений хронической окклюзии брюшной аорты и подвздошных артерий; характер и выраженность симптомов зависят от уровня и протяженности поражения, а также от степени развития коллатерального кровообращения.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.