системное воспалительное заболевание соединительной ткани с преимущественным поражением суставов по типу хронического прогрессирующего эрозивно-деструктивного полиартрита. Встречается во всех климатогеографических зонах примерно у 0,4—1% населения, преимущественно у женщин среднего и пожилого возраста.
Этиология и патогенез. В соответствии с мультифакториальной теорией Р. а. может развиться под влиянием разнообразных воздействий окружающей среды при условии генетической предрасположенности. Среди возможных этиологических факторов рассматриваются некоторые инфекционные агенты; стрептококки группы В. микоплазмы, ретровирусы, вирус Эпстайна-Барр.
В основе Р. а. лежит хронический воспалительный процесс в синовиальной оболочке суставов, обусловленный развитием местной иммунной реакции с образованием аггрегированных иммуноглобулинов (преимущественно IgG-класса), к Fc-рецепторам которых образуются аутоантитела, называемые ревматоидными факторами. Аутоантитела могут формировать иммунные комплексы, соединяясь как с С1g-компонентом комплемента, так и с другими белками. Иммунные комплексы, попадая в синовиальную жидкость, фагоцитируются нейтрофилами, которые в процессе фагоцитоза разрушаются. В результате выделяются различные лизосомальные ферменты, способные активировать медиаторы воспаления — кинины, простагландины, компоненты комплемента, обладающие анафилактогенными, цитотоксическими и хемотаксическими свойствами. Последнее способствует притоку большого числа нейтрофилов в полость сустава, что усиливает накопление в ней медиаторов воспаления. В самой синовиальной оболочке концентрируются активированные лимфоциты, которые в процессе кооперативного иммунного ответа выделяют различные лимфокины, оказывающие повреждающее действие на ткани сустава и способствующие формированию гранулем (ревматоидных узелков). Патогенез большинства внесуставных (системных) проявлений Р. а. связан с развитием иммунокомплексного васкулита, а также с непосредственным повреждением различных тканей активированными лимфоцитами и аутоантителами.
Клиническая картина. Наиболее типично постепенное медленное развитие болезни (так называемый классический вариант течения). Как бы исподволь появляются боли, ощущение скованности и припухлость суставов. Сначала поражается относительно небольшое число суставов. Боли в суставах умеренные, возникают лишь при движениях. Характерно ощущение скованности в суставах, более выраженное по утрам. Отмечаются припухлость пораженных суставов, болезненность их при пальпации, гипертермия кожи над ними, цвет которой, как правило, не изменен. Уже с самого начала болезни характерна симметричность артрита. Примерно у 10% больных Р. а. начинается и длительно протекает в виде моно- или олигоартрита преимущественно крупных суставов.
У небольшой части больных Р. а. может начинаться остро. Высокая «беспричинная» лихорадка с ознобами — первый и наиболее выраженный симптом этого варианта болезни. Клиническую картину определяют также симптомы интоксикации и такие системные проявления, как серозит, кардит, увеличение лимфатических узлов, печени, селезенки, а также лейкоцитоз, увеличение СОЭ. Признаки артрита вначале могут отсутствовать (имеются только полиартралгии) или бывают умеренно выражены. Лишь спустя несколько недель или даже месяцев стойкий суставной синдром становится очевидным. В дальнейшем, особенно под влиянием лечения, может наблюдаться трансформация в классический вариант течения Р. а., но нередко сохраняется тенденция к агрессивному течению с сохранением в период обострения лихорадки.
К редким вариантам начала Р. а. относится рецидивирующий артрит. Отмечается острое или подострое развитие артрита одного или нескольких суставов, бесследно проходящих через небольшой промежуток времени без лечения. Повторяющиеся «атаки» артрита могут в течение ряда лет предшествовать развитию типичного стойкого полиартрита, характерного для Р. а. Крайне редко Р. а. может начинаться с появления ревматоидных узелков, расположенных подкожно или во внутренних органах (например, в легких), — так называемый ревматоидный нодулез. Поражение суставов при этом развивается позже.
Суставной синдром составляет основу клинической картины. В патологический процесс могут быть вовлечены практически любые суставы, а также околосуставные ткани (связки, сухожилия, мышцы и др.). Наиболее характерна для Р. а. тенденция к развитию эрозивного полиартрита с симметричным поражением суставов и их деформацией. Типичными для Р. а. считаются артрит проксимальных межфаланговых суставов, в результате которого пальцы приобретают веретенообразную форму, и воспаление пястно-фаланговых суставов (рис. 1). Часто отмечается воспаление лучезапястных, пястных, запястных и межзапястных суставов. Одним из ранних симптомов Р. а. является уменьшение массы межкостных мышц на тыле кисти, обусловленное снижением их функциональной активности, реже миозитом.
Поражение сухожилий и изменения мышц играют ведущую роль в формировании стойких деформаций кистей: латеральное отклонение пальцев, деформации пальца типа «пуговичной петли» (сгибательная контрактура проксимального и переразгибание дистального межфаланговых суставов) или «шеи лебедя» (сгибательная контрактура дистального и переразгибание проксимального межфаланговых суставов). Эти деформации встречаются почти исключительно при Р. а. и определяют понятие «ревматоидная кисть». В области локтевых суставов могут обнаруживаться ревматоидные узелки (рис. 2). Наиболее часто они располагаются в области локтевого отростка и проксимальной части локтевой кости. Узелки обычно безболезненны, умеренно плотные, небольших размеров.
Артрит плюснефаланговых суставов почти постоянно встречается при Р. а. Следствием стойкого артрита этих суставов являются молоточковидная деформация пальцев, подвывих головок плюсневых костей по направлению к подошве стоп, отклонение пальцев кнаружи. В результате этих изменений формируется плоскостопие, возникают болезненные «натоптыши», hallux valgus и бурсит в области I плюснефалангового сустава. Комплекс этих изменений принято называть «ревматоидной стопой». Часто наблюдается артрит голеностопных суставов, который может привести к варусной деформации стопы.
При поражении коленных суставов рано начинается атрофия четырехглавой мышцы бедра. У ряда больных явная деформация сустава может быть связана не с выпотом в его полость, а с утолщением периартикулярных тканей. Фиброзные изменения суставной капсулы, сухожилий мышц, прикрепляющихся в области коленного сустава, могут приводить к развитию сгибательных контрактур. Иногда синовиальная жидкость скапливается преимущественно в задних отделах сустава — развивается киста Бейкера, достигающая подчас больших размеров.
Нарушение подвижности и боли в тазобедренном суставе при Р. а. иногда связаны с асептическим некрозом головки бедренной кости, возникающим обычно на фоне длительного лечения кортикостероидами.
Относительно редко наблюдается артрит грудиноключичных и височно-нижнечелюстных суставов. Поражение суставов черпаловидных хрящей может приводить к охриплости голоса, а поражение сочленений слуховых косточек — к снижению слуха.
При Р. а. могут развиваться подвывихи суставов, сгибательные контрактуры, костный анкилоз (чаще в межзапястных, лучезапястных, реже в проксимальных межфаланговых суставах и суставах стоп).
Боль, ощущение скованности в шейном отделе позвоночника — частые жалобы больных Р. а. Редкой особенностью поражения шейного отдела позвоночника при Р. а. является развитие подвывиха в атлантоосевом сочленении из-за размягчения и истончения поперечной связки атланта. Подвывихи других шейных позвонков (чаще CIII—CIV) могут приводить к травматизации спинного мозга, что проявляется в легких случаях лишь утомляемостью при ходьбе, парестезиями, а в выраженных — нарушениями чувствительности и двигательными расстройствами, вплоть до тетраплегии.
Полиневропатия — проявление васкулита сосудов, питающих периферические нервы. Характерно поражение дистальных отделов нервных стволов, чаще всего малоберцового нерва, с развитием нарушений чувствительности. Больных беспокоят онемение, жжение, зябкость в дистальных отделах конечностей. Отмечаются болезненность при пальпации не только пораженных суставов, но и тканей, расположенных в отдалении от них, снижение или повышение чувствительности в зоне поражения нервов. Реже возникают двигательные расстройства. Как правило, полиневропатия наблюдается у больных серопозитивным Р. а. одновременно с наличием подкожных ревматоидных белков.
Ревматоидный васкулит обусловливает возникновение точечных участков некроза, чаще всего в области ногтевого ложа (так называемый дигитальный артериит); безболезненных язв, локализующихся обычно на голени; эписклерита, микроинфарктов или кровоизлияний в бассейне легочных, церебральных, венечных или брыжеечных сосудов.
Поражение сердца при Р. а. проявляется чаще перикардитом и миокардитом, преимущественно гранулематозным, очаговым. Крайне редко могут формироваться пороки сердца (недостаточность митрального клапана или клапана аорты).
Ревматоидное поражение легких включает: диффузный фиброзирующий альвеолит, узелковое поражение логичной ткани, васкулит. Серозит (чаще плеврит, перикардит) выявляется лишь при рентгенологическом исследовании (умеренно выраженный спаечный процесс).
Ревматоидное поражение почек (гломерулонефрит) встречается реже. чем амилоидоз и лекарственные нефропатии, и характеризуется умеренными протеинурией и микрогематурией.
Сочетание Р. а. с поражением экзокринных желез, в основном слюнных и слезных, наблюдается, по данным различных авторов, у 10—15% больных и носит название синдрома Шегрена (см. Шегрена болезнь (Шёгрена болезнь)).
Сочетание Р. а. с гепатоспленомегалией и лейкопенией называют синдромом Фелти, а одновременное наличие Р. а. и силикоза с узелковым поражением легких — синдромом Каплана.
Одним из наиболее серьезных осложнений Р. а. является Амилоидоз. Он развивается у 10—15% больных, как правило, через много лет от начала болезни, но у отдельных больных возникает уже в первые годы.
В соответствии с принятой в нашей стране классификацией, выделяют ревматоидный моно-, олиго- или полиартрит и системные проявления, к которым также относят синдромы Фелти, Каплана и Шегрена. Различают серопозитивный (при наличии ревматоидного фактора в сыворотке крови) и серонегативный (при его отсутствии) Р. а. Наличие ревматоидных факторов (антиглобулиновых антител различных классов иммуноглобулинов), особенно в высоком титре, имеет при Р. а. не только диагностическое, но и прогностическое значение.
В классификации также выделяют три степени активности процесса в зависимости от выраженности артрита, числа пораженных суставов, внесуставных проявлений и изменений лабораторных показателей активности воспаления, а также варианты течения (быстро прогрессирующее или медленно прогрессирующее), рентгенологической стадии процесса и три степени функциональной недостаточности суставов.
Диагноз. В раннем распознавании Р. а. большое значение имеют стойкость артрита мелких суставов кистей и стоп, симметричность процесса, наличие общих нерезко выраженных признаков заболевания (субфебрилитет, утомляемость, похудание), обнаружение IgM-ревматоидного фактора в крови (латекс-тест) в средних и высоких титрах, наличие ревматоидных узелков.
Синовиальная жидкость при Р. а. мутная, вязкость ее снижена, содержание белка и лейкоцитов повышено (преимущественно за счет нейтрофилов), муциновый сгусток рыхлый, выявляются IgM-ревматоидный фактор и так называемые рагоциты — нейтрофилы, содержащие в цитоплазме иммунные комплексы; гемолитическая активность комплемента и уровень глюкозы снижены.
Рентгенологические изменения, особенно рано выявляемые в суставах кистей и стоп, также имеют большое диагностическое значение. Основными признаками при этом являются околосуставной эпифизарный остеопороз, сужение суставной щели, развитие краевых костных эрозий (узур). Околосуставной остеопороз характеризуется однородным уменьшением плотности кости; отчетливо видимый в норме трабекулярный рисунок эпифизов заметно «размывается». Сужение суставной щели при Р. а. происходит равномерно на всем протяжении. Наиболее ранние эрозивные изменения суставных поверхностей при Р. а. отмечаются в проксимальных межфаланговых, пястно-фаланговых (чаще в головках II—III пястных костей) суставах, костях запястья, в лучезапястном суставе (особенно в области шиловидного отростка локтевой кости), а также в головках плюсневых костей. С диагностической точки зрения важно, что эрозии костей при Р. а. всегда наблюдаются одновременно с сужением щели соответствующего сустава и околосуставным остеопорозом. При Р. а, могут наблюдаться различных размеров (чаще мелкие) кистевидные просветления в области эпифизов. В ряде случаев они обусловлены развитием ревматоидных гранулем в костной ткани.
В диагностике Р. а. рекомендуется использовать предложенные Американской ревматологической ассоциацией критерии: утренняя скованность не менее 1 ч на протяжении, по крайней мере, 6 нед.; артрит не менее трех суставов в течение, по крайней мере, 6 нед.; артрит суставов кисти (лучезапястных и пястно-фаланговых или проксимальных межфаланговых), длящийся не менее 6 нед., симметричный характер артрита; ревматоидные узелки; ревматоидный фактор в сыворотке крови; рентгенологические изменения, типичные для Р. а. (околосуставной остеопороз или эрозии). При наличии любых 4 признаков диагноз Р. а. считается достоверным.
Ранний диагноз Р. а. нередко затруднен, т.к. комплекс характерных признаков появляется не в первые месяцы. Поэтому в начале болезни необходимо проводить дифференциальный диагноз с некоторыми вариантами таких заболеваний, как анкилозирующий спондилоартрит (см. Бехтерева болезнь), Рейтера синдром, псориатический артрит (см. Псориаз), Остеоартроз, Подагра.
В дифференциальной диагностике с болезнью Бехтерева решающее значение имеет обнаружение рентгенологическои признаков Сакроилеита, а также антигена гистосовместимости В27, встречающегося при Р. а. не чаще, чем в популяции (5—8%), а при болезни Бехтерева — в 90—95% случаев. При синдроме Рейтера также повышена частота выявления антигена гистосовместимости В27, но в отличие от болезни Бехтерева и Р. а. отмечаются характерные урологические (уретрит, баланит), глазные (конъюнктивит) и кожные (keratodermia blenorhagica) проявления. При дифференциальной диагностике этих заболеваний с Р. а. необходимо учитывать развитие их преимущественно у мужчин молодого возраста, что менее свойственно ревматоидному артриту.
Поражение суставов при псориатическом артрите, как правило, отличается от Р. а. несимметричностью, наличием распространенного периартикулярного отека, вовлечением дистальных межфаланговых суставов кистей, типичных кожных проявлений. Последние могут отмечаться у этих больных непостоянно и локализоваться только на редко осматриваемых частях тела (например, на волосистой части головы).
Вторичный синовит при остеоартрозе с преимущественным поражением суставов кистей отличается от Р. а. тем, что развивается только в тех суставах, которые чаще вовлекаются в процесс именно при остеоартрозе, — дистальных, реже проксимальных межфаланговых, и практически не встречается в пястно-фаланговых суставах (за исключением I пальца), а также отсутствием ревматоидного фактора.
В ряде случаев возникает необходимость в проведении дифференциального диагноза с системной красной волчанкой (Красная волчанка), болезнью Шегрена, реактивными артритами (см. Артриты), Саркоидозом, туберкулезным артритом (см. Туберкулез внелегочный (Туберкулёз внелёгочный), костей и суставов), пирофосфатной артропатией (Пирофосфатная артропатия).
Лечение. Для лечения Р. а. предложены различные методы, выбор которых зависит от формы болезни, степени активности процесса, течения, характера изменений суставов, системных проявлений и других факторов. В ранних стадиях болезни и при отсутствии клинических признаков системности лечение Р. а., как правило. должно начинаться с подбора нестероидных противовоспалительных средств. Среди них наиболее часто используются ацетилсалициловая кислота (средняя суточная доза 3 г), ортофен (0,15 г), индометацин (0,15 г), ибупрофен (1,2 г), напроксен (0,75 г). Это быстродействующие препараты, максимальный терапевтический эффект которых выявляется через 1—2 нед. Путем последовательного назначения выбирают наиболее эффективный и хорошо переносимый в каждом случае препарат, который используют практически непрерывно, в сочетании с другими препаратами. Широко применяют внутрисуставное введение кортикостероидов (суспензии гидрокортизона, но предпочтительно препаратов пролонгированного действия — кеналога, депо-медрола), особенно при небольшом числе пораженных суставов. Назначение препаратов кортикостероидов внутрь абсолютно показано лишь больным с генерализованным васкулитом, особенно при лихорадочных реакциях. Обычно применяют преднизолон, дозу которого подбирают индивидуально (в среднем 15—20 мг в сутки). Во всех остальных случаях к назначению кортикостероидов следует подходить как к вынужденной и, что особенно важно, временной мере. Необходимость в этом возникает, как правило, при множественном поражении суставов с выраженным болевым синдромом, не уменьшающимся под влиянием нестероидных противовоспалительных средств и внутрисуставного введения кортикостероидов. Начальная суточная доза преднизолона в таких ситуациях составляет 10—15 мг. При стихании активности необходимо во всех случаях пытаться постепенно снизить дозу и полностью отменить препарат, используя с этой целью длительно действующие средства.
Прогрессирование болезни, несмотря на лечение нестероидными противовоспалительными средствами, является показанием для присоединения медленно действующих («базисных») препаратов. На первом этапе рассматривается вопрос о назначении одного из следующих средств: хингамина, гидроксихлорохина, препаратов золота, пеницилламина, салазосульфапиридина. По лечебному эффекту первое место занимают препараты золота. Хингамин применяют по 0,25 г в сутки, гидроксихлорохин (плаквенил) — по 0,2 г в сутки. При этом 1 раз в 3—4 мес. необходим осмотр больного офтальмологом для предупреждения осложнений со стороны органов зрения. Кризанол вводят внутримышечно из расчета 17—34 мг металлического золота на инъекцию (в 1 мл 5% раствора кризанола содержится 17 мг золота). Пеницилламин назначают по 150—300 мг в сутки в течение первых 3 мес., затем при отсутствии эффекта суточную дозу каждые 4 нед. увеличивают на 150 мг. Максимальная суточная доза препарата обычно не должна превышать 750—900 мг. При применении кризанола и пеницилламина необходимо еженедельно проводить исследования мочи и крови с целью диагностики и предупреждения развития лекарственной нефропатии и цитопений. В последние годы достаточно широко стали использовать салазосульфапиридин, а также салазопиридазин (по 2 г в сутки).
Результаты 3—6-месячного непрерывного лечения любым из медленно действующих препаратов определяют дальнейшую тактику применения этих средств. Существенное улучшение состояния больного служит основанием для продолжения лечения в течение того промежутка времени (подчас многие годы), пока сохраняется достигнутый эффект. При отсутствии положительного результата лечения назначают другой препарат данной группы.
Иммунодепрессанты, также относящиеся к длительно действующим средствам лечения Р. а., применяют, как правило, в последнюю очередь, при неэффективности других базисных препаратов. Однако в ряде случаев при быстро прогрессирующем течении, стойких высоких титрах ревматоидного фактора в крови, а также наличии признаков системности (ревматоидные узелки, полиневропатия и др.) иммунодепрессанты являются препаратами выбора. При Р. а. (обычно используют метотрексат в средних дозах (по 5—7,5—10 мг в неделю), реже клорбутин (суточная доза 5—10 мг). Предпочтение отдается метотрексату из-за лучшей переносимости. Однако при назначении этого препарата больным, перенесшим в прошлом гепатит, злоупотребляющим алкоголем, следует учитывать возможность токсического поражения печени.
При прогрессирующих признаках системности, например полиневропатии, дигитальном артериите, синдроме Фелти, возможно применение пульс-терапии — внутривенного введения по 1000 мг метилпреднизолона в течение 3 дней при особенно выраженном васкулите в один и трех дней одновременно с метилпреднизолоном вводят 500—1000 мг циклофосфана. При синдроме Фелти с большой осторожностью назначают препараты золота или метотрексат в сочетании с преднизолоном.
Физиотерапевтические методы лечения при Р. а. имеют вспомогательное значение. Наиболее широко используют фонофорез гидрокортизона и тепловые процедуры (аппликации парафина или озокерита). Грязе- и бальнеолечение более эффективны при минимальной активности болезни и в большинстве случаев лишь дополняют лекарственную терапию.
Большое значение имеет лечебная физкультура, занятия которой должны проводиться больными Р. а. ежедневно и ограничиваются лишь при высокой активности болезни и значительно выраженном болевом синдроме. При стихании активности Р. а. большинству больных показан лечебный массаж.
Хирургическое лечение применяют при Р. а. с целью сохранения, восстановления или улучшения функции суставов. В зависимости от стадии заболевания и особенно от стадии процесса в пораженном суставе условно различаются раннее (профилактическое) и восстановительно-реконструктивное хирургическое лечение. К раннему относят оперативные вмешательства типа синовэктомии, теносиновэктомии, при которых иссекают патологически измененные синовиальную оболочку сустава или сухожильное влагалище. В результате у многих больных стойко купируется воспалительный процесс: в сроки до 5 лет хорошие результаты ранней синовэктомии коленного сустава сохраняются примерно у 80% больных.
Реконструктивно-восстановительные операции производят в более поздних стадиях болезни, в т.ч. при наличии стойких деформаций суставов, снижающих функцию опорно-двигательного аппарата. В эту группу оперативных вмешательств входит расширенная синовкапсулэктомия, когда наряду с иссечением пораженной синовиальной оболочки удаляют измененные участки хряща, остеофиты, грануляционную ткань. Показанием является упорный артрит функционально важного сустава (коленного, локтевого, пястно-фалангового) с выраженным болевым синдромом, зависящим не только от воспалительного процесса, но и от механических причин, связанных с деструктивно-репаративными изменениями. При сгибательных контрактурах используют корригирующие операции типа капсулотомии, остеотомии.
Артродез, т.е. создание анкилоза сустава, показан при резко выраженных деструктивных процессах в суставах при условии удовлетворительной функции смежных суставов, что в целом может обеспечить компенсацию утраченных движений в оперированном суставе и улучшить функцию конечности в целом. Артропластику используют при восстановительном лечении значительно пораженных суставов, например при деструктивных и анкилозирующих артритах локтевого, плюснефалангового или пястно-фалангового суставов. Большое распространение получили методы эндопротезирования, показаниями к которому являются резко выраженные деструктивные или анкилозирующие артриты тазобедренного, коленного, локтевого, пястно-фаланговых суставов.
Прогноз для жизни у преобладающего большинства больных Р. а. благоприятный. Он ухудшается при появлении клинических признаков васкулита и присоединении амилоидоза. Сравнительно худший прогноз в отношении функционального состояния суставов отмечается у больных при начале Р. а. в возрасте до 30 лет, при сохраняющейся активности процесса в течение более 1 года от начала болезни, при наличии подкожных ревматоидных узелков и высокого титра ревматоидного фактора в сыворотке крови.
Ювенильный ревматоидный артрит
Ювенильный ревматоидный артрит (синоним ювенильный хронический артрит) — самостоятельная нозологическая форма, а не «детский» вариант Р. а. Заболевают дети преимущественно старше 5 лет; девочки болеют почти в 2 раза чаще мальчиков.
Клиническая картина. Различаются два варианта начала ювенильного Р. а.: преимущественно суставной (моноартрит, олигоартрит, полиартрит) и преимущественно системный (синдромы Стилла и Висслера-Фанкони). Для ювенильного Р. а. независимо от вариантов начала болезни характерны поражение преимущественно крупных и средних суставов (коленных, голеностопных, лучезапястных), частое вовлечение суставов шейного отдела позвоночника, развитие увеита, крайняя редкость обнаружения в крови ревматоидных факторов.
Основными признаками поражения суставов при ювенильном Р. а. являются боль, припухлость, утренняя скованность. Выраженность болей в суставах у детей обычно меньше, чем у взрослых; иногда жалобы на боли, как и на утреннюю скованность, вообще отсутствуют Чаще других поражаются коленные, голеностопные, лучезапястные суставы. Примерно у 1/3 больных вовлекаются межпозвоночные суставы шейного отдела позвоночника (особенно CII—CIII) с развитием болей и ограничением движений. Часто отмечается артрит височно-нижнечелюстных суставов.
К характерным особенностям ювенильного Р. а. относятся замедление физического развития, отставание в росте, нарушение роста отдельных сегментов скелета (в «зоне» пораженных суставов), например недоразвитие нижней челюсти — микрогиатия, укорочение или удлинение фаланг пальцев или других костей.
Одним из наиболее серьезных внесуставных проявлений заболевания является хронический увеит, приводящий в ряде случаев к слепоте. Увеит чаще развивается у девочек с моно- или олигоартритом при наличии в сыворотке крови антинуклеарного фактора. Поражение глаз не соответствует выраженности суставных проявлений болезни.
Синдромы Стилла и Висслера-Фанкони помимо поражения суставов характеризуются высокой температурой тела (38—39°) и ознобами. Лихорадка имеет интермиттирующий характер, подъемы температуры отмечаются 1—2 раза в сутки, чаще во второй половине дня: она снижается только при назначении ацетилсалициловой кислоты в больших дозах или глюкокортикостероидов. При синдроме Стилла лихорадке сопутствует сыпь розоватого цвета, локализующаяся преимущественно на туловище и проксимальных отделах конечностей. Эта так называемая ревматоидная сыпь «расцветает» во время подъема температуры тела и при потираний кожи (симптом Кебнера).
Типичными внесуставными проявлениями синдрома Стилла служат экссудативный перикардит (реже плеврит, перитонит), генерализованная лимфаденопатия, увеличение печени, иногда селезенки. Из других более редких системных проявлений описаны миокардит, эндокардит (с медленным развитием недостаточности митрального клапана и клапана аорты), пневмонит, гломерулит (проявляющийся лишь непостоянной микрогематурией и небольшой протеинурией).
Ревматоидные подкожные узелки, полиневропатия, дигитальный артериит, столь характерные для Р. а. у взрослых, встречаются лишь у 5—10% больных детей, обычно при наличии ревматоидного фактора в сыворотке крови.
У ряда больных ювенильным Р. а. с множественным прогрессирующим поражением суставов и системными проявлениями через несколько лет от начала болезни может развиться амилоидоз с преимущественным поражением почек.
Изменения лабораторных показателей неспецифичны. Характерен нейтрофильный лейкоцитоз, особенно выраженный (до 15—50․109/л) при системном варианте болезни. У многих больных отмечаются нормоцитарная гипохромная анемия, увеличение СОЭ, повышение уровня фибриногена, α2-глобулинов, появление С-реактивного белка. Эти изменения обычно соответствуют активности заболевания. Ревматоидный фактор в сыворотке крови выявляется не более чем у 20% больных и, как правило, через длительный срок от начала болезни. У 40% больных обнаруживается антинуклеарный фактор. Характер изменений синовиальной жидкости в целом такой же, как и при ревматоидном артрите, однако реже встречаются рагоциты.
При всех вариантах начала ювенильного Р. а. наиболее ранними рентгенологическими изменениями суставов являются отек мягких периартикулярных тканей и околосуставной остеопороз, а также (не всегда) такой своеобразный признак, как периостит, чаще в области проксимальных фаланг кистей, костей пястья и плюсны. Эрозивные изменения и анкилозы суставов также наблюдаются при ювенильном Р. а., но обычно через значительно больший срок, чем у взрослых. Быстрое развитие деструктивных изменений суставов возможно в подростковом возрасте, когда ускоряется рост костного скелета. Типичным рентгенологическим признаком ювенильного Р. а. считают спондилоартрит шейного отдела позвоночника с формированием анкилозов межпозвоночных суставов.
Полиартрит с самого начала болезни отмечается у 35—50% больных. Число пораженных суставов обычно меньше, чем при ревматоидном артрите у взрослых. Начало болезни может быть острым, но чаще бывает постепенным, сопровождается субфебрильной температурой тела, общей слабостью, снижением аппетита, раздражительностью и повышенной утомляемостью. В первую очередь поражаются крупные суставы, реже мелкие суставы кистей и стоп. Возможны генерализованная лимфаденопатия, гепатоспленомегалия, перикардит и пневмонит. Течение обычно волнообразное; обострения чередуются с неполными или даже полными ремиссиями различной длительности. У ряда больных отмечается стойко активный полиартрит, постепенно приводящий к развитию контрактур или синдрома Стилла.
Моно- или олигоартикулярный варианты начала заболевания наблюдаются примерно у 1/3 больных. Поражаются преимущественно крупные суставы (коленный и голеностопный). При моно- или олигоартикулярном варианте ювенильного Р. а. наиболее часто встречается увеит. У девочек при развитии ювенильного Р. а. в возрасте до 2 лет и наличии антинуклеарного фактора риск развития увеита составляет почти 100%. С течением времени примерно у 20% больных стойко сохраняется моно- или олигоартрит, выраженность которого может спонтанно меняться. Характерны полные ремиссии, продолжающиеся от нескольких месяцев, до многих лет. У ряда больных постепенно число пораженных суставов увеличивается, но все же обычно остается небольшим (2—4 сустава, чаще крупных). У некоторых больных отмечается переход в полиартикулярную форму.
Диагноз. Предложены следующие критерии ранней диагностики: артрит продолжительностью более 3 нед. (обязательный признак): поражение 3 суставов в течение первых 3 нед. болезни: симметричное поражение мелких суставов; поражение шейного отдела позвоночника: выпот в полости суставов; утренняя скованность; теносиновит или бурсит; увеит; ревматоидные узелки: эпифизарный остеопороз; сужение суставной щели; уплотнение периартикулярных тканей; увеличение СОЭ более 35 мм в час; обнаружение ревматоидного фактора в сыворотке крови; характерные данные биопсии синовиальной оболочки. При наличии любых 3 критериев диагноз ювенильного Р. а. считается вероятным, 4 — определенным, 7 — классическим: во всех случаях обязательным условием является наличие первого критерия.
Для постановки диагноза ювенильного Р. а. необходимо также исключить довольно большое заболеваний, сопровождающихся поражением суставов. В отличие от ревматизма, системной красной волчанки, септического процесса для ювенильного Р. а. характерны такие клинические особенности, как отсутствие (при моно- и олигоартикулярном варианте начала болезни) выраженных болей в суставах, их покраснения и нарушений общего состояния больного, а также развитие увеита и ревматоидной сыпи. В отличие от ревматизма наблюдается иной характер поражения сердца. Типичен изолированный перикардит, а миокардит и тем более эндокардит не характерны; артрит более стоек и не имеет мигрирующего характера; повышение титра антистрептолизина-0, хотя и отмечается примерно у 1/3 больных, но обычно бывает небольшим.
При системной красной волчанке у детей дифференциальный диагноз с ювенильным Р. а. затруднен до тех пор, пока не появляются такие типичные симптомы волчанки, как характерная эритема, алопеция, поражение ц.н.с. и нефрит. Значение имеют и лабораторные показатели: гипокомплементемия, положительный LE-тест, высокий титр антител к нативной ДНК, что не характерно для ювенильного Р. а. (антинуклеарный фактор не имеет дифференциально-диагностического значения).
В дифференциальной диагностике нужно учитывать также, что у детей чаще, чем у взрослых, отмечаются артриты при краснухе, кори, гепатите В, сепсисе, туберкулезе. Необходимо также иметь в виду, что ювенильный Р. а. могут имитировать опухоли костей, а также острый лейкоз, некоторые врожденные иммунодефицитные состояния (чаще изолированный дефицит IgA, реже дефицит 2-го компонента комплемента и агаммаглобулинемия).
Особенно труден дифференциальный диагноз при моноартикулярном варианте ювенильного Р. а.: его проводят с травматическим артритом; артритом, вызванным попаданием колючек растений в периартикулярные ткани; гемофилией; синдромом Элерса-Данлоса, болезнью Легга-Кальве-Пертеса, болезнью Осгуда-Шлаттера и др.
Лечение. В преобладающем большинстве случаев лечение начинают обычно с назначения ацетилсалициловой кислоты (75—100 мг/кг в день), которая даже в больших дозах хорошо переносится детьми и обладает выраженным аналгезирующим и противовоспалительным эффектом. После 2—1 нед. лечения решают вопрос о продолжении приема этого препарата или назначении другого нестероидного противовоспалительного средства: индометацина (суточная доза 1—3 мг/кг), ортофена (2—3 мг/кг), ибупрофена (20—30 м/кг). Хорошо зарекомендовал себя метод внутрисуставного введения гидрокортизона и особенно триамцинолона ацетонида (соответственно 25—50 мг и 5— 20 мг).
При отсутствии достаточного эффекта от указанного выше лечения через 4—6 мес., особенно в случае полиартрита, показано применение медленно действующих препаратов. Из них используют обычно препараты золота, хинолиновые производные, пеницилламин. Первую инъекцию препаратов золота (кризанола и др.) проводят из расчета 1 мг металлического золота (независимо от массы тела ребенка). При хорошей переносимости через неделю вводят 5 мг, в дальнейшем инъекции производят еженедельно с повышением дозы каждый раз на 5 мг до достижения средней еженедельной дозы, рассчитанной с учетом массы тела больного (0,75 мг/кг). Введение препаратов золота при хорошей переносимости продолжают не менее 20 нед. (суммарная доза составляет около 15 мг/кг). При достижении положительного результата терапию продолжают и далее (неопределенно долго), увеличивая постепенно интервалы между инъекциями до 2—3—4 нед. Еженедельно проводят исследования крови и мочи.
Хингамин и гидроксихлорохин назначают в первые 6—8 нед. из расчета 5—7 мг/кг в день (не более 0,2—0,25 г в сутки), затем рекомендуют вдвое меньшую дозу. При этом обязателен регулярный офтальмологический контроль (1 раз в 3—4 мес.). Наличие выраженного положительного эффекта при лечении данными препаратами является показанием к продолжению их приема.
Глюкокортикостероиды для приема внутрь назначают при Р. а. редко — только по особым показаниям и обычно на короткий срок. Показаниями для назначения этих препаратов (предпочтительнее преднизолона) служат: системный вариант заболевания с высокой температурой тела, перикардитом и другими характерными внесуставными проявлениями при отсутствии эффекта от больших доз ацетилсалициловой кислоты (начальная доза преднизолона составляет 0,5—1 мг/кг в день, при стихании системных проявлений, обычно через 2—3 нед., ее постепенно снижают до минимальной и полностью отменяют препарат); наличие увеита, не купируемого местным применением глюкокортикостероидов (и холинолитиков); выраженное обострение суставного синдрома при полиартикулярном варианте ювенильного Р. а. (доза преднизолона составляет обычно не более 10—15 мг в день, и ее делят на несколько приемов).
Длительное применение глюкокортикостероидов у больных ювенильным Р. а. часто и быстро приводит к развитию осложнений (главным из них является нарушение роста), не позволяет в достаточной мере контролировать суставные проявления и влиять на течение болезни.
Иммунодепрессанты применяют при этом заболевании в крайних случаях при системном варианте.
Большое значение в лечении больных ювенильным Р. а. имеют лечебная физкультура и массаж с целью развития скелетных мышц, предупреждения деформаций конечностей и сгибательных контрактур суставов.
Прогноз ювенильного Р. а. в целом относительно благоприятен. У многих больных отмечаются длительные ремиссии; число пораженных суставов, как правило, невелико; значительные функциональные нарушения развиваются редко. Однако примерно у 1/3 больных в результате хронического прогрессирующего артрита постепенно возникают существенные ограничения движений в суставах, развиваются контрактуры и анкилозы. Особенно часто это наблюдается у больных с системным и полиартикулярным вариантом начала заболевания. Резко ухудшает прогноз развитие увеита и вторичного амилоидоза.
Библиогр.: Насонова В.А. и Сигидин Я.Л. Патогенетическая терапия ревматических заболеваний, М., 1985; Ревматоидный артрит, под ред. В.А. Насоновой и В. Лайне, М., 1983; Руководство по детской артрологии, под ред. М.Я. Студеникина и А.А. Яковлевой, Л., 1987.

Рис. 2. Ревматоидные узелки на разгибательной поверхности локтевого сустава.
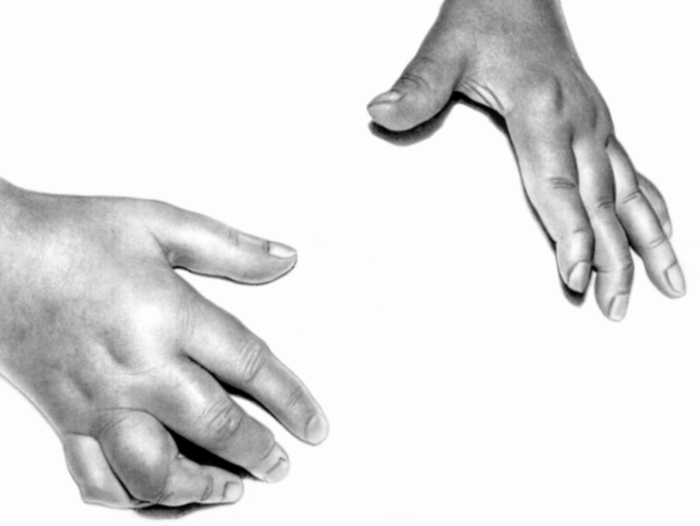
Рис. 1. Поражение II—III пястно-фаланговых, проксимальных межфаланговых и лучезапястных суставов при ревматоидном артрите.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.