дистрофическое поражение суставного хряща и подлежащей костной ткани.
Термин «остеохондроз» ранее использовали для обозначения большой группы костно-суставных заболеваний. В последующем многие из этих заболеваний стали относить к Остеохондропатиям, например рассекающий остеохондроз суставных поверхностей (Кенига болезнь), рассекающий остеохондроз тела таранной кости (болезнь Диаса) и др. В результате термин «остеохондроз» сохранился для обозначения дегенеративно-дистрофического заболевания Позвоночника, в основе которого лежит поражение межпозвоночных дисков, сопровождающееся их прогрессирующей деформацией, уменьшением высоты и расслоением. Дистрофические изменения в межпозвоночном диске при О. называют дискартрозом с целью подчеркнуть сходство между этим патологическим процессом и аналогичными изменениями в других суставах при Остеоартрозах, например при полиостероартрозе с поражением многих суставов, в т.ч. и позвоночника. Частным случаем О. является дискоз — заболевание, возникающее в результате внедрения ткани патологически измененного межпозвоночного диска в просвет позвоночного канала (рис. 1). Особой формой О. является первичный юношеский остеохондроз — заболевание, которое развивается у детей на основе хондроостеонекроза и сопровождается образованием остеофитов при слиянии апофизов с телами позвонков.
Этиология, патогенез и патологическая анатомия. Считается, что развитию дегенеративно-дистрофического процесса в межпозвоночных дисках способствуют неблагоприятные условия статической нагрузки на позвоночник, наследственная предрасположенность, различные повреждения и перегрузка структур позвоночника (большая масса тела, ношение тяжестей и др.), выраженные его деформации (кифоз, сколиоз), нарушения сегментарного кровообращения в диске. Часто у больных с О. в анамнезе отмечается травма или микротравма позвоночника.
Дегенеративные изменения в межпозвоночных дисках связаны с биохимическими сдвигами (нарушение метаболизма протеогликанов) и аутоиммунной агрессией (повышается титр антител к коллагеназе и др.): уменьшается гидратация, постепенно утрачивается желеподобная структура в результате увеличения содержания нерастворимого коллагена, уменьшения количества гликозаминогликанов и хондроитинсульфата. Это сопровождается потерей способности студенистого ядра к нормальной адсорбции и перераспределению приходящегося на него давления, а также снижением растяжимости и эластичности фиброзного кольца. Иногда клинические проявления О. могут быть связаны с вторичными изменениями в других структурах позвоночника (спондилоартроз — см. Остеоартрозы) или экстравертебральными факторами, нейроваскулярные синдромы и др.).
Выделяют несколько стадий дегенерации межпозвоночного диска: доклиническую (биохимические изменения), нарастания изменений студенистого ядра, некроза и распада студенистого ядра, разрушения фиброзного кольца. Процесс регенерации может завершаться рубцовым замещением межпозвоночного диска. В ранней стадии возникает умеренная нестабильность пораженного сегмента позвоночника, в ответ на которую повышается пролиферативная и метаболическая активность хондроцитов студенистого ядра. Клинические признаки заболевания обычно отсутствуют или очень слабо выражены —дискомфорт, утомляемость мышц спины, шеи и др.
Прогрессирование патологического процесса приводит к дистрофии и некрозу клеточных элементов, студенистого ядра, нередко происходит его полная деструкция. Одновременно нарушается структура пучков коллагена внутренней части фиброзного кольца. Умеренно снижается высота межпозвоночного диска. В результате развивается выраженная нестабильность пораженного двигательного сегмента позвоночника. Среди клинических признаков в этой стадии О. ведущее место занимают локальные боли в позвоночнике (соответствуют уровню поражения) и рефлекторные болевые синдромы. Одновременно снижается выносливость позвоночника к длительным физическим нагрузкам.
Дальнейшее прогрессирование процесса дегенерации ведет к нарушению пространственной ориентации коллагеновых волокон в фиброзном кольце. Оно фрагментируется, обнаруживаются разрывы, хрящевые зоны, участки распада, через которые проходят трещины. Выпячивание через них студенистого ядра называют протрузией диска. Для этой стадии остеохондроза характерно ухудшение фиксации позвонков между собой, появление несвойственной их сочленениям подвижности. В результате описанных изменений в поясничном отделе позвоночника позвонки смещаются кзади (псевдоспондилолистез, или ретролистез), а в шейном — возникают их подвывихи. Клиническими симптомами остеохондроза в этом случае являются боли в различных отделах позвоночника (поражение, обычно множественное, возникает на нескольких уровнях). Ощущения боли и дискомфорта в спине или шее, как правило, усиливаются в неудобных позах. Если происходит разрыв фиброзного кольца, например в результате значительной физической нагрузки (подъем тяжести), то образуется грыжа диска. Выдавливание студенистого ядра в вертикальном направлении сопровождается образованием хрящевой грыжи тела позвонка, которую называют также внутригубчатой грыжей (рис. 1, д), или узлом Шморля; клинически не проявляется. Чаще пролабирование происходит в сторону позвоночного канала (рис. 2—5) При этом раздражаются рецепторы задней, продольной связки, сдавливаются корешки спинномозговых нервов, сосуды или спинной мозг. Клинические проявления описанных нарушений в структурах позвоночника заключаются в различных мышечно-тонических, нейроваскулярных и дистрофических изменениях. В их возникновении определенную роль играет раздражение рецепторов межпозвоночных суставов, т.к. уменьшение пространства между позвонками ведет к развитию спондилоартроза. В этой стадии О. могут развиваться фиксированные деформации пораженных отделов позвоночника, например уменьшение физиологического шейного или поясничного лордоза (см. Лордоз), а также чувствительные и двигательные нарушения, обусловленные сдавлением или раздражением корешков спинного мозга (Спинной мозг).
Завершающая стадия дегенеративно-дистрофического процесса при О. характеризуется его распространением на желтые связки, межостистые связки и другие структуры позвоночника. Одновременно или несколько раньше студенистое ядро замещается волокнистым хрящом либо происходит фиброз диска. Учитывая, что различные диски одновременно находятся на разных стадиях дегенерации, в конечной стадии О. клинические проявления заболевания весьма разнообразны. При неосложненном течении О. фиброз диска означает стойкую клиническую ремиссию, которая сопровождается восстановлением опороспособности позвоночника и устранением его нестабильности (см. Спондилез (Спондилёз)).
При инволютивной дегенерации межпозвоночных дисков процесс развивается значительно медленнее и клинически проявляется лишь постепенным уменьшением амплитуды движений позвоночника, он обычно не сопровождается неврологическими нарушениями.
Клиническая картина. Среди клинических проявлений О. ведущее место занимают статические и неврологические нарушения. Наряду с ними отмечаются сосудистые и трофические изменения вертебрального и экстравертебрального происхождения.
Основные клинические симптомы О. возникают, когда патологический процесс распространяется на задний отдел фиброзного кольца и заднюю продольную связку. В зависимости от стадии дегенерации межпозвоночных дисков происходит раздражение, компрессия или нарушение проводимости корешков спинного мозга, сдавление сосудов или спинного мозга. Развиваются различные неврологические синдромы — рефлекторные и компрессионные. Главной причиной болевого синдрома при О. является так называемая ирритация нервного корешка. При этом происходит нарушение кровообращения, возникает отек и в дальнейшем может развиться фибром окружающих его структур, что сопровождается повышением чувствительности корешков к различным воздействиям (движения в пораженном сегменте позвоночника и др.). Сосудистые расстройства при О. чаще связаны с нарушением сосудодвигательной иннервации и, реже, с механическим сдавлением сосудов остеофитами, например в шейном отделе позвоночника.
В течении заболевания различают периоды обострения и ремиссии. Период обострения делят на фазы — прогрессирования, стационарную и регресса клинических симптомов. Он характеризуется наличием спонтанных болей, часто сопровождается вынужденной (анталгической) позой, выраженными мышечно тоническими реакциями, функциональным блоком пораженного сегмента позвоночника, симптомами сильного раздражения корешка. Нередко отмечаются признаки выпадения его функций. В фазе регресса обострения остаются лишь так называемые провоцированные боли, статико-динамические нарушения при ходьбе и сидении, умеренно выраженные мышечно-тонические расстройства, часто сохраняется блок пораженного сегмента позвоночника. Симптомы раздражения корешка обычно выражены в меньшей степени. Остается выпадение функций корешка, которое развилось ранее.
В период ремиссии боли могут появляться лишь в неудобных позах (наклон, поворот корпуса, головы и др.), при изменении положения они обычно исчезают. Симптомы раздражения корешка отсутствуют, но может оставаться выпадение его функции.
Неврологические проявления О. зависят от уровня поражения и распространенности дегенеративного процесса. Так, при О. шейного отдела позвоночника могут развиваться неврологические синдромы как рефлекторного, так и компрессионного генеза. Среди рефлекторных синдромов чаще встречаются синдром спастической кривошеи, синдром плечелопаточного периартроза (см. Плечевой сустав), синдром Стайнброккера (плечо — кисть, или рефлекторная нейроваскулярная дистрофия руки), синдромы эпикондилита и стилоидита (боль в области наружного надмыщелка плечевой кости и шиловидного отростка), синдром большого затылочного нерва (приступообразные боли в затылочной области по типу невралгии, которые могут сопровождаться нарушением чувствительности, чаще с одной стороны), псевдостенокардия и кардиалгии. Реже наблюдаются синдромы френикохолецистопатии (правосторонняя брахиалгия в сочетании со спастическим псевдоэзофагитом, икотой, дискинезией желчных путей и желчного пузыря), брахиалгия Патнема — Шультце (ночная брахиалгия с парестезиями), синдром псевдосирингомиелии (нечетко локализуемые слабые ноющие боли в руке, надплечье, в боку, сочетающиеся с гипестезией в форме «полукуртки»). Некоторые синдромы при О. имеют смешанное происхождение. Например, скаленус-синдром является рефлекторно-компрессионным (боль в шее и в руке в сочетании с чувством онемения дистальных отделов руки, которые усиливаются при надавливании на лестничные мышцы). Некоторые из неврологических синдромов при О. шейного отдела позвоночника могут быть и рефлекторными, и компрессионными. Среди них синдром шейного прострела и цервикалгии, вегетативно-ирритативный синдром и др. Синдром шейного и шейно-плечевого радикулита, характеризующийся нарушением функции сдавленного грыжей диска или остеофитом корешка спинного мозга, может быть только компрессионным. Корешковые синдромы на верхнешейном уровне развиваются редко и характеризуются болями в затылочной области, подсосцевидных зонах, а также нарушением чувствительности в зоне иннервации корешков CI—IV. В большинстве случаев компрессия происходит на уровнях CVI и CVII.
Наиболее тяжелые (сравнительно редкие) неврологические нарушения при О. шейного отдела позвоночника возникают при компрессии спинного мозга и ишемической миелопатии — спастико-субатрофический парез рук, сирингомиелический синдром, синдром парциальной односторонней ишемической радикуломиелопатии и др.
В связи с особенностями формирования заднего церебральною сосудистого бассейна (вертебробазилярного) и прямыми иннервационными связями вегетативных ганглиев шеи с сосудами головного мозга О. шейного отдела позвоночника нередко сопровождается рядом церебральных синдромов, которые имеют одновременно и рефлекторную, и компрессионную природу. К этой группе относятся задний шейный симпатический синдром (шейная мигрень), синкопальный вертебральный синдром Унтерхарншейдта (пароксизмы внезапного падения с полной потерей сознания) и дроп-синдром (то же, но без потери сознания), кохлеарно-стволовой синдром (шум, звон в ушах, тугоухость, головокружение и неустойчивость при ходьбе), глоточно-гортанный синдром (парестезии слизистой оболочки глотки, нарушения фонации, глотания), вегетативно-эмоциональный синдром (чаще диэнцефальные пароксизмы в сочетании с вестибулопатией), синдром зрительных нарушений (жалобы на появление тумана, пелены перед глазами, реже на преходящую слепоту или фотопсии).
Развитие О. в грудном отделе позвоночника, как правило, сочетается с артрозом реберно-позвоночных и реберно-поперечных суставов. Возникающие в связи с этим неврологические нарушения могут быть обусловлены дистрофическим процессом как в межпозвоночных дисках, так и в указанных суставах, поскольку они вступают в контакт со спинномозговыми нервами. Неврологические синдромы также бывают рефлекторными и компрессионными. Среди рефлекторных вегетативно-висцеральных синдромов сравнительно часто наблюдается синдром ларинготрахеита (ведущий симптом — сухой кашель, реже нарушение фонации, першение в горле и сухость в гортани), он может способствовать возникновению (или нарастанию) ишемической миелопатии. Реже встречается рефлекторный синдром язвенной болезни, который может сопровождать дистрофический процесс на уровне ThVII—IX. Клинически он проявляется голодными и ночными болями в эпигастральной области с иррадиацией в спину, изжогой, рвотой и др. В этом случае обострения бывают связаны с перегрузкой позвоночника, а не с временем года (весна, осень).
При О. грудного отдела позвоночника наблюдается вегетативно-ирритативный синдром, имеющий рефлекторный и компрессионный генез. Он обусловлен длительным раздражением вегетативных структур в самом позвоночнике, задних корешков спинного мозга, сосудистых вегетативных сплетений, прилегающих симпатических стволов (обычно с одной стороны), грыжами межпозвоночных дисков, остеофитами, измененными сочленениями и связками. Нередко помимо ирритации вегетативных структур отмечают нарушения функции межреберных нервов. Клиническая картина складывается из чувствительных и висцерально-эффекторных нарушений. В острой фазе обычно определяют снижение чувствительности с признаками гиперпатии с сегментарно-симпатическим распределением зон — «полукуртка», «широкий полупояс» без четких границ. Больные жалуются на жгучие боли в спине, в боку, в передней части грудной клетки, лице и голове, руке и ноге, которые усиливаются при перемене погоды, волнении, физическом напряжении, чаще в ночное время. При левостороннем процессе на верхнегрудном уровне возможно нарушение сердечной деятельности, особенно при сопутствующем кардиосклерозе. Описанный синдром в период обострения может сопровождаться головной болью, ознобом, колебаниями АД и пульса, вегетативно-трофическими отеками.
Сходная клиническая картина наблюдается при синдроме межреберной невралгии, обычно имеющем компрессионную природу. Для него характерна постоянная боль, распространяющаяся по ходу одного или нескольких корешков. При выраженной компрессии отмечают выпадение чувствительности (гипестезия или анестезия). Двигательные нарушения при осмотре не выявляются. Межреберная невралгия может протекать с клинической симптоматикой, симулирующей ряд заболеваний и патологических состояний: на уровне ThVII—VIII справа — холецистит, ThXI—XII справа — аппендицит, почечную колику, ThIV—VI слева — стенокардию, ThXII—XII слева — проктосигмоидит, почечную колику и др.
К редко встречающимся, но наиболее тяжелым неврологическим проявлениям О. грудного отдела позвоночника относится синдром проводниковых нарушений, развивающийся в результате компрессии спинного мозга грыжей диска или большим остеофитом, а также вследствие ишемической миелопатии, вызванной компрессией спинальных сосудов или корешковых артерий.
В большинстве случаев поражение локализуется на уровне ThVIII—X. Клинически отмечаются постоянные ноющие боли в грудном отделе позвоночника, усиливающиеся при физической нагрузке. При движениях туловища могут появиться онемение, боль и слабость в ногах. Нередко развивается синдром спинальной перемежающейся хромоты. При неврологическом исследовании выявляются как сегментарные, так и пирамидные нарушения (см. Миелопатии (Миелопатия)).
Так же как и при поражениях других отделов позвоночника, при О. пояснично-крестцового отдела отмечаются компрессионные и рефлекторные синдромы, которые могут сочетаться. В ряде случаев они обусловлены нарушением кровообращения спинного мозга или его корешков. Наиболее часто встречающимся рефлекторным неврологическим синдромом, связанным с О., является люмбалгия — постепенно (реже остро) возникающие боли в пояснично-крестцовой области. Они не имеют четкой локализации, почти постоянны (в фазе обострения), усиливаются при физической нагрузке, наклонах и поворотах туловища, после длительного пребывания в вертикальном положении. Люмбаго (прострел) — внезапно возникшие очень острые боли (чаще в момент физического напряжения), имеющие четкую локализацию в пояснично-крестцовой области. Больной в этих случаях не может пошевелиться. При первых проявлениях патологического процесса люмбаго может купироваться самостоятельно через несколько минут. Иногда пояснично-крестцовые боли без иррадиации слабо выражены и проходят почти незамеченными. Характерными клиническими симптомами при люмбаго и люмбалгии являются сглаженность поясничного лордоза или появление так называемого рефлекторного кифоза, симптом треугольника многораздельной мышцы (симптом Левингстона), характеризующийся ее напряжением, ощущением стянутости, переходящим в тупую боль, а также симптом квадратной мышцы поясницы (симптом Соля и Вильямса), напоминающий симптом Левингстона, в сочетании с дополнительным усилением боли и невозможностью из-за этого глубоко дышать. Движения в поясничном отделе позвоночника ограничены (отмечается блокирование одного или нескольких двигательных сегментов между позвонками). Боль усиливается при надавливании на остистые отростки позвонков и в паравертебральных точках, как правило, на уровне поражения диска. Реже встречаются иные рефлекторные синдромы. Так, при вегетативно-ирритативном синдроме боль локализуется в мышцах, костях и суставах, относящихся к соответствующим склеро- и миотомам, в сочетании с нарушением теплопродукции, вазоконстрикцией и др. Иногда при О. наблюдаются судорожный синдром икроножной мышцы (типа крампи), синдром межостистой связки и синдром Бострупа (межостистый неоартроз). В последнем случае боль ноющего характера в зоне поражения становится интенсивнее при разгибании и переносе тяжестей, часто усиливается поясничный лордоз. Возможны и другие клинические варианты синдромов этой группы, например синдром крестцово-подвздошного периартроза, хронического перигонартроза (нейроостеофиброз области коленного сустава или его частный случай — синдром подколенной ямки), синдром пупартовой связки (нейроостеофиброз мест ее прикрепления), синдром канала малоберцового нерва (часто сопровождается вторичным негрубым парезом перонеальной группы мышц), синдром нейротрофического периостоза гребня большеберцовой кости характеризуется склеротомными болями в большеберцовой кости, усиливающимися по ночам. К спондилогенным (встречающимся при О.) рефлекторным синдромам относят ряд нейротрофических синдромов стоп, например синдром Брэдфорда — Сперлинга (боли в голеностопном суставе, усиливающиеся при ходьбе, в сочетании с отеком области наружной лодыжки и нижней трети голени, который нарастает к концу дня). В эту группу входят также синдром тарзального канала — нейроостеофиброз образующих его структур, сопровождающийся сдавлением большеберцового нерва (преимущественно латеральной ветви). Больные жалуются на нерезкую тупую боль под внутренней лодыжкой и в медиальной части свода стопы.
Иногда при О. поясничного отдела позвоночника отмечают реперкуссивные боли в различных частях тела и нарушение функции внутренних органов, например синдром нейротрофического проктосигмоидита (боль в левой подвздошной области, дискинезия толстой кишки и др. симптомы) или нарушение функций мочеполовых органов (снижение либидо, эрекции, нарушение эякуляции — у мужчин, удлинение менструального цикла, мастопатии — у женщин, затруднение мочеиспускания, а в отдельных случаях недержание мочи).
Компрессионные корешковые синдромы (радикулопатии) при О. пояснично-крестцового отдела позвоночника наиболее часто отмечаются при поражении корешка в эпидуральной зоне позвоночного канала и в медиальной зоне межпозвоночного отверстия, особенно если позвоночный канал и межпозвоночное отверстие сужены. Наряду с заднелатеральной грыжей диска радикулопатии возникают при рефлекторной ишемии (реже кровоизлиянии) с последующим отеком одного корешка, а также при варикозном расширении расположенных здесь вен в результате асептического воспаления.
Клинические проявления нарушения функции корешков спинного мозга зависят от уровня их поражения. Так, редко встречающаяся компрессия LI. II. III корешков сопровождается болью и выпадением чувствительности соответствующих дерматомов (чаще кожи внутренней и передней поверхности бедра). При поражении корешка LIV (диск LIII—IV) возникает боль, иррадиирующая по передневнутренней поверхности бедра, иногда до колена и ниже. Одновременно отмечаются нерезкая слабость четырехглавой мышцы бедра и ее гипотрофия при сохранном (иногда повышенном) коленном рефлексе. Сдавление корешка LV (диск LIV—V) обычно возникает после продолжительного периода поясничных прострелов. В этом случае боль иррадиирует от поясницы в ягодичную область, по наружному краю бедра, по передненаружному краю голени до внутреннего края стопы и первых пальцев стопы (чаще до I пальца). Она усиливается при кашле, чиханье и надавливании на уровне пораженного диска. Определяют снижение силы мышцы разгибателя I пальца стопы. Компрессия корешка SI (диск LV—SI ) наиболее часто наблюдается при О. позвоночника. Поражение на этом уровне может манифестировать сразу без предшествующих люмбалгий. Боль иррадиирует от поясничной и ягодичной областей по задненаружному краю бедра, по наружному краю голени до наружного края стопы, иногда до пятки или до V пальца стопы. Она усиливается при кашле и чиханье, надавливании в ромбе Михазлиса (на уровне поражения диска). Часто отмечаются гипестезия в дистальном отделе соответствующего дерматома, снижение силы трехглавой мышцы голени и сгибателей пальцев (особенно пятого), гипотония и гипотрофия икроножной мышцы. Больные с трудом встают на носки, у них снижается или выпадает пяточный рефлекс. При компрессии SI возникает анталгическая поза (наклон туловища вперед или в сторону).
При множестве сдавливающих корешки грыж или одной крупной грыже, которая натягивает соседние корешки, а также при гипертрофии желтой связки, реактивном воспалении, дисциркуляторных нарушениях и под влиянием ряда других причин нарушается функция нескольких корешков спинного мозга и развивается би- или полирадикулопатия. Клиническая картина в этом случае представляет собой сложную комбинацию описанных рефлекторных и компрессионных синдромов.
В результате компрессии (грыжей диска, остеофитом и др.) или рефлекторного спазма дополнительной корешково-спинальной артерии, сопровождающей корешки LV—SI, может развиться синдром нижней ишемической миелопатии, или парализующий ишиас, — подостро развивающийся односторонний парез мышц стопы или перонеальной группы. Иногда при О. поясничного отдела позвоночника нарушается функция конского хвоста (см. Спинной мозг).
Диагноз. Распознавание О. и его синдромов и типичных случаях не представляет особых трудностей, но требует полного неврологического, ортопедического и рентгенологического обследования, в процессе которого выявляют особенности позы больного, в частности наличие инталгических наклонов туловища, напряжение мышц спины, болезненные точки при пальпации, ограничение движений. Для диагностики грыжи диска показана Спинномозговая пункция, при компрессии позвоночной артерии и миелопатии производят вертебральную ангиографию (Ангиография) и венографию позвоночного сплетения.
Рентгенологическое исследование позвоночника при О. дает возможность установить локализацию, характер и степень распространенности патологического процесса. Лежащий в основе О. дегенеративно-дистрофический процесс в межпозвоночных дисках рентгенологически проявляется уменьшением высоты межпозвоночного пространства; в связи с этим по мере прогрессирования О. смежные поверхности тел позвонков значительно сближаются. Возникающие в диске изменения влекут за собой перестройку структуры смежных поверхностей тел позвонков, они уплотняются и утолщаются. По краям поверхностей тел позвонков образуются костные разрастания, имеющие форму бахромы, клювов или мостиков (рис. 6). Костные разрастания формируются и на задней поверхности тела позвонков, нередко выступая в сторону позвоночного канала. На фоне измененной замыкающей пластинки тел позвонков определяются полукруглой формы вдавления, образующиеся в результате пролабирования фрагментов межпозвоночного диска — хрящевые грыжи (узлы Шморля — рис. 7). Вокруг вдавлений развивается реакция в виде ободка склероза. В выраженных случаях О. наблюдается смещение позвонков, обычно не превышающее 1 см (на рентгенограмме в прямой проекции видно смещение в сторону, а на рентгенограмме в боковой проекции — в переднезаднем направлении; рис. 8). В отличие от истинного спондилолистеза смещение позвонка при О. называют псевдоспондилолистезом.
Для определения степени дисфункции межпозвоночного диска показано так называемое функциональное рентгенологическое исследование (в положении максимально возможного сгибания, разгибания и в среднем положении). При этом в норме наблюдается физиологичское смещение 2—3 позвонков по отношению друг к другу до 2—3 мм. В отличие от этого при О. псевдоспондилолистез выявляется в пределах двух позвонков. Нарушение нормальной функции межпозвоночного диска проявляется в виде нестабильности (повышенной смещаемости — более 3 мм) позвонков или, наоборот, функционального блока. Пневмомиелография (рис. 9) и Миелография позволяют выявить выпячивания дисков в сторону позвоночного канала, вдавления и смещения стволов или корешков спинномозговых нервов. Дискография дает возможность обнаружить изменения в студенистом ядре, уточнить направление и степень его смещения. С помощью компьютерной томографии позвоночника также можно установить соотношения его структур, спинного мозга и корешков (рис. 10), выявить грыжу диска. Аналогичную информацию можно получить с помощью ядерно-магнитного резонанса.
Рентгенологически дифференциальный диагноз О. проводят с теми процессами, которые приводят к уменьшению высоты межпозвоночных пространств, — с туберкулезным и неспецифическим Спондилитом. При О. отмечается уплотнение и утолщение замыкающих пластинок тел позвонков, а не разрушение их, как при воспалительных процессах. Кроме того, О. необходимо дифференцировать с опухолевым процессом, болезнью Кальве и последствиями повреждения дисков.
Лечение направлено главным образом на устранение болевого синдрома, нарушения функции корешков спинного мозга и предупреждение прогрессирования дистрофического процесса в структурах позвоночника. В большинстве случаев используют комплекс консервативных мероприятий, подобранных в соответствии с фазой и локализацией патологического процесса, характером неврологических и статико-динамических нарушений. Как правило, курс лечения состоит из нескольких периодов. Вначале его задачей является устранение боли и релаксация мышц, затем устранение последствий поражения корешков, восстановление подвижности пораженных двигательных сегментов позвоночника, создание так называемого мышечного корсета и формирование физиологических изгибов позвоночника (см. Осанка).
Ортопедические методы воздействия на позвоночник при О. включают: лечение положением, применение бандажей, корсетов, головодержателей, тракционное лечение (вытяжение с помощью различных устройств, самовытяжение, вытяжение в воде в сочетании с грязелечением) и др. Их нередко дополняют вагосимпатической блокадой, блокадой звездчатого узла, второго поясничного симпатического узла, инфильтрацией раствором новокаина мышечных курковых зон (например, лестничных, грушевидной мышц), позвоночной артерии (блокирование симпатического сплетения этой артерии), эпи- и перидуральной блокадами.
Для устранения боли, отека в области корешка спинного мозга и релаксации мышц назначают нестероидные противовоспалительные препараты (индометацин, ортофен и др.) в сочетании с дегидратационной терапией. Для воздействия на вертебральные и экстравертебральные зоны нейроостеофиброза используют аденозинтрифосфорную кислоту, которую вводят внутримышечно ежедневно по 2 мл 1% раствора, всего 30—40 инъекций. С целью улучшения обменных процессов в межпозвоночном диске многие специалисты рекомендуют румалон, остеохондрин, стекловидное тело, тиоловые препараты и ряд биогенных стимуляторов, однако достоверных данных о благоприятном их действии не получено.
При миелопатиях назначают миорелаксанты, при вегетативно-сосудистых синдромах — сосудорасширяющие препараты и средства, способствующие улучшению кровотока (пентоксифиллин). Для активизации обменных процессов, особенно при нейротрофических нарушениях, проводят витаминотерапию, используя преимущественно препараты витаминов группы В.
В комплекс лечебных мероприятий, направленных на купирование болевого синдрома, часто включают рефлексотерапию (Рефлексотерапия), криотерапию (например, орошение болезненной области хлорэтилом) или аппликации препаратов, вызывающих гиперемию, анестезию, обладающих противовоспалительным действием. Широко используют физиотерапию, в т.ч. лечение сухим жаром, УФ-облучение в эритемных дозах, диадинамические и импульсные токи, чрескожную электронейростимуляцию, индуктотермию, электрофорез растворов анестетиков или ганглиоблокаторов, ультразвуковую терапию или ее сочетание с введением лекарственных препаратов (например, фонофорез 5% мази анестезина, 50% раствора анальгина, гидрокортизона) и др.
Для устранения болевого синдрома нередко применяют легкий массаж мышц спины или шеи. Если имеются нейротрофические нарушения или парезы, назначают массаж соответствующей конечности. С этой целью можно использовать технику рефлекторно-сегментарного и точечного массажа, проводить подводный массаж.
Широкое распространение получает мануальная терапия, направленная на устранение боли и возникающих при дистрофическом процессе в позвоночнике биомеханических нарушений (см. Мануальная терапия).
В период стихания болевого синдрома, особенно при хроническом рецидивирующем процессе, рекомендуется санаторно-курортное лечение с целью ликвидации остаточных явлений и профилактики обострений. Показаны грязевые, озокеритовые аппликации, рапные, сероводородные, радоновые ванны.
Важное место в комплексном лечении О. позвоночника отводят лечебной физкультуре. В период обострения заболевания назначают разгрузку пораженного отдела позвоночника. С этой целью используют различные ортезы, например воротник Шанца или головодержатель из вспененного полиэтилена при О. шейного отдела, широкий пояс, поясничный бандаж или корсет при О. поясничного отдела. Рекомендуют избегать движений, вызывающих боль, меньше находиться в вертикальном положении или соблюдать постельный режим (на полужесткой постели, либо щите с удобной подушкой). При компрессионных синдромах этот режим может дополняться постоянным накроватным вытяжением, периодическим мануальным вытяжением или самовытяжением, которые чередуют с изометрическими напряжениями мышц (постизометрическая их релаксация). По мере стихания боли двигательный режим постепенно расширяют, в комплекс упражнений включают движения, направленные на увеличение подвижности позвоночника (рис. 11), наклоны, повороты головы или туловища, группу вытягивающих упражнений (различные смешанные висы, чаще с кифозированием позвоночника; рис. 12). Параллельно решают задачу устранения контрактур в суставах конечностей и увеличения растяжимости околосуставных мышц, например при плечелопаточном периартрозе (увеличение отведения и ротационных движений в плечевом суставе), при синдроме грушевидной мышцы (увеличение приведения и внутренней ротации бедра). На этом этапе широко назначают физические упражнения в теплой воде — в большой гидрокинезотерапевтической ванне (рис. 13) или в бассейне. Для закрепления достигнутого в ходе занятия гимнастикой эффекта конечность фиксируют на несколько минут в положении крайнего растяжения мышц, которое не вызывает боли. В последующем делают акцент на укрепление связочно-мышечного аппарата позвоночника (повышение его стабильности), а также на выработку правильной осанки. С этой целью используют изометрические напряжения мышц шеи (рис. 14), спины и брюшной стенки (рис. 15) продолжительностью 5—7 с, чередуя их с пазухами отдыха 3—4 с; движения в суставах конечностей (в т.ч. с дополнительным отягощением — гантели, эспандер), которые выполняют в положениях лежа и коленно-кистевом (на четвереньках). При компрессионных синдромах, сопровождающихся парезом мышц конечностей, комплекс дополняют упражнениями, направленными на восстановление их функции (см. Параличи).
Показанием к хирургическому вмешательству при О. позвоночника являются некоторые виды компрессии корешков и спинного мозга. Так, при остром сдавлении конского хвоста или спинного мозга, сопровождающемся нарушением функции сфинктеров, двусторонним болевым синдромом, особенно на фоне нестабильности межпозвоночного двигательного сегмента в сочетании с парезом, показана декомпрессивная операция (аспирация, удаление грыжи диска и др.), которая должна заканчиваться стабилизацией пораженного двигательного сегмента (спондилодез). После первых 6 ч, и особенно первых суток, показания к оперативному лечению становятся относительными, во-первых, из-за формирования необратимых изменений в корешках конского хвоста, и, во-вторых, потому, что под влиянием медикаментозной терапии процесс регрессирует примерно в те же 6 месяцев. Кроме указанных причин абсолютным показанием к операции является невправимая грыжа диска при полном ликвородинамическом и миелографическом блоке. Относительными показаниями к оперативному вмешательству считают выраженные и упорные (не поддающиеся консервативному лечению) боли с отсутствием тенденции к их исчезновению в течение 3 месяцев. Среди методов лечения особое место занимает растворение грыжевого хряща путем введения в него папаина (фермент, извлекаемый из дынного дерева, вызывающий некробиотические процессы в межпозвоночном диске). Через 4—5 суток после введения препарата некробиоз тканей диска сменяется их репарацией, а затем образуется волокнистый хрящ, что в течение 1 года (иногда несколько больше) приводит к ограничению подвижности диска.
В послеоперационном периоде всем больным назначают ношение корсета для фиксации пораженного отдела позвоночника, лечебную гимнастику, направленную на повышение его стабильности (ограничивают или исключают наклоны, повороты, висы, используют преимущественно изометрические напряжения мышц), рекомендуют массаж мышц спины и санаторно-курортное лечение. Больным, перенесшим операцию по поводу О. позвоночника, противопоказаны все виды вытяжения и мануальная терапия.
Прогноз при своевременном лечении благоприятный.
Библиогр.: Каптелин А.Ф. Гидрокинезотерапия в ортопедии и травматологии, с. 69, 126, М., 1986; Касванде З.В. Лечебная гимнастика при шейном остеохондрозе. Рига, 1976; Клиническая рентгенорадиология, под ред. Г.А. Зедгенидзе, т. 3, M., 1985; Коган О.Т. и Найдин В.Л. Медицинская реабилитация в неврологии и нейрохирургии, М., 1988. Лечебная физическая культура, под ред. В.А. Епифанова, с. 394, М., 1987; Руководство по кинезотерапии, под ред. Л. Бонева и др., пер. с болг., с. 241, София, 1978; Физиотерапия, под ред. М. Вейеса и А. Зембатого, пер. с польск., с. 278, М., 1986.

Рис. 15д). Физические упражнения при остеохондрозе, направленные на укрепление мышц спины и живота: удержание выпрямленной ноги на весу в течение 5—7 секунд.

Рис. 15в). Физические упражнения при остеохондрозе, направленные на укрепление мышц спины и живота: удержание на весу головы и разведенных в стороны выпрямленных рук с гантелями в течение 5—7 секунд.

Рис. 12а). Физические упражнения при остеохондрозе, направленные на вытяжение позвоночника: из коленно-кистевого положения сесть на пятки, потянуться руками вперед.
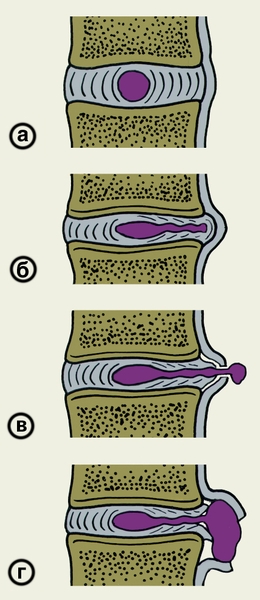 межпозвоночный диск (приведен для сравнения); б — протрузия диска в результате перемещения части студенистого ядра и выпячивания фиброзного кольца в позвоночный канал; в — грыжа диска с разрывом задней продольной связки позвоночника; г — крупная грыжа диска, сдавливающая спинной мозг и его корешки">
межпозвоночный диск (приведен для сравнения); б — протрузия диска в результате перемещения части студенистого ядра и выпячивания фиброзного кольца в позвоночный канал; в — грыжа диска с разрывом задней продольной связки позвоночника; г — крупная грыжа диска, сдавливающая спинной мозг и его корешки">Рис. 2. Схематическое изображение грыж межпозвоночного диска: а — нормальный межпозвоночный диск (приведен для сравнения); б — протрузия диска в результате перемещения части студенистого ядра и выпячивания фиброзного кольца в позвоночный канал; в — грыжа диска с разрывом задней продольной связки позвоночника; г — крупная грыжа диска, сдавливающая спинной мозг и его корешки.
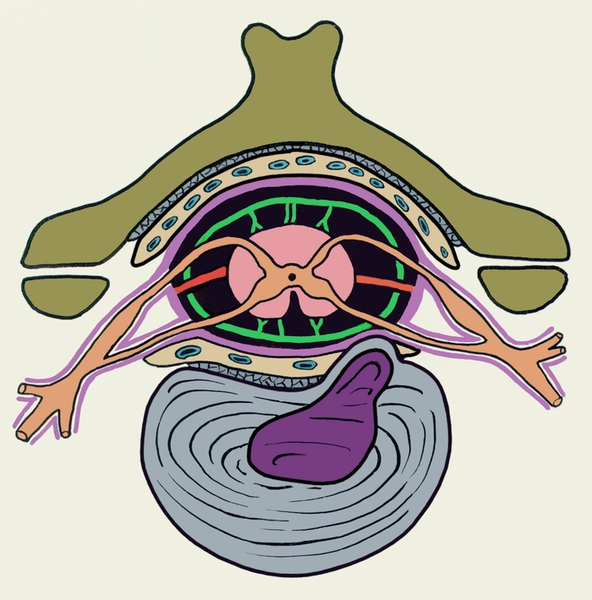
Рис. 3. Схематическое изображение грыжи межпозвоночного диска в шейном отделе позвоночника при остеохондрозе: грыжевое выпячивание направлено в сторону спинномозгового канала.
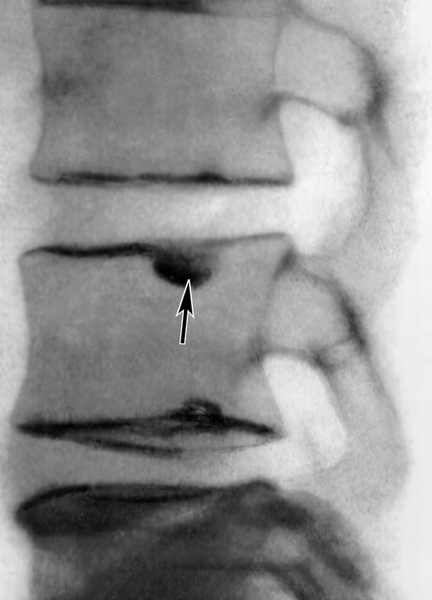 Рентгенограмма позвоночника при остеохондрозе (боковая проекция): изменение замыкающих пластинок тел позвонков и внутризубчатая грыжа — узел Шморля (указан стрелкой)">
Рентгенограмма позвоночника при остеохондрозе (боковая проекция): изменение замыкающих пластинок тел позвонков и внутризубчатая грыжа — узел Шморля (указан стрелкой)">Рис. 7. Рентгенограмма позвоночника при остеохондрозе (боковая проекция): изменение замыкающих пластинок тел позвонков и внутризубчатая грыжа — узел Шморля (указан стрелкой).
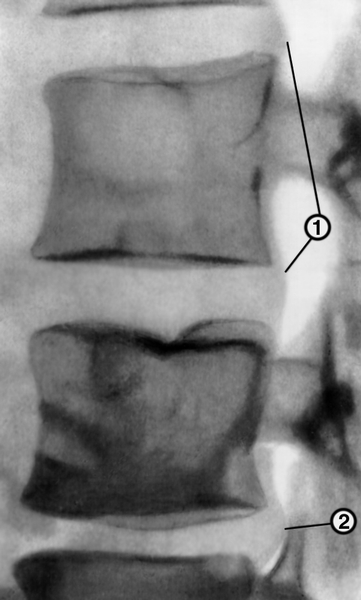
Рис. 9в). Пневмомиелограмма при остеохондрозе позвоночника (боковая проекция): протрузия двух соседних межпозвоночных дисков (1) и задняя грыжа (2) нижерасположенного диска.

Рис. 14б). Физические упражнения при остеохондрозе, направленные на укрепление мышц шеи: поочередное надавливание в течение 5—7 секунд височной областью на руку.
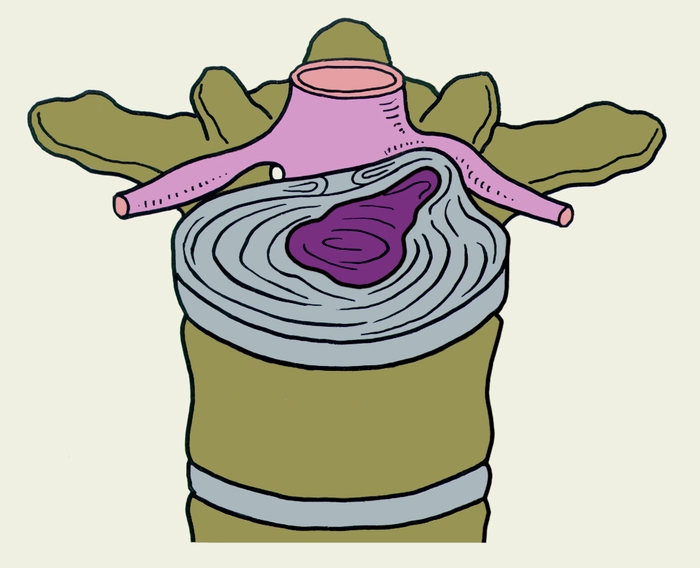 спинномозговой канал, в поясничном отделе позвоночника при остеохондрозе: латеральная">
спинномозговой канал, в поясничном отделе позвоночника при остеохондрозе: латеральная">Рис. 4б). Схематическое изображение топографических вариантов грыж межпозвоночных дисков, направленных в спинномозговой канал, в поясничном отделе позвоночника при остеохондрозе: латеральная.
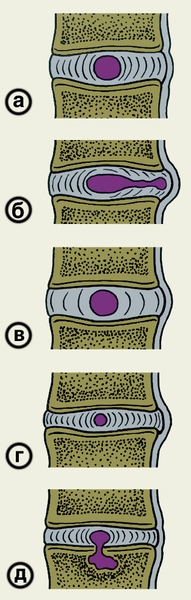
Рис. 1. Схематическое изображение различных вариантов патологических изменений межпозвоночного диска: а — нормальный межпозвоночный диск (приведен для сравнения); б — протрузия диска в результате перемещения части студенистого ядра и выпячивание фиброзного кольца в позвоночный канал; в — протрузия диска в результате повышения его гидрофильности; г — протрузия диска в результате его обезвоживания; д — внутригубчатая грыжа диска.
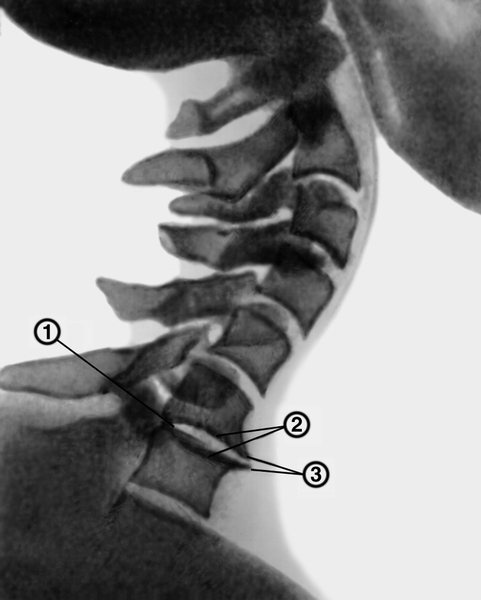 склероз смежных замыкающих пластинок тел позвонков; 3 — передние краевые остеофиты">
склероз смежных замыкающих пластинок тел позвонков; 3 — передние краевые остеофиты">Рис. 6. Рентгенограмма шейного отдела позвоночника при шейном остеохондрозе (боковая проекция): 1 — небольшое сужение межпозвоночного диска между VI —VII позвонками; 2 — склероз смежных замыкающих пластинок тел позвонков; 3 — передние краевые остеофиты.

Рис. 14е). Физические упражнения при остеохондрозе, направленные на укрепление мышц шеи: наклон туловища вперед с одновременным надавливанием в течение 5—7 секунд рук, собранных в замок, на затылочную область.
 сгибание ног">
сгибание ног">Рис. 13б). Физические упражнения в гидрокинезотерапевтической ванне при остеохондрозе: попеременное сгибание ног.
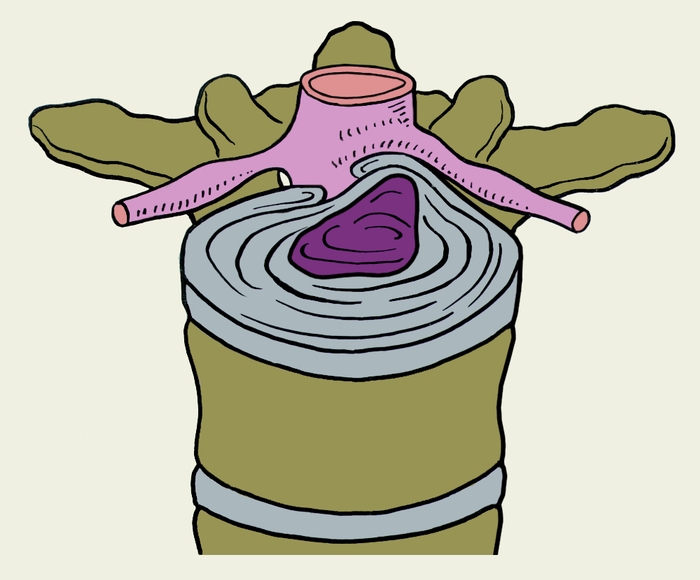
Рис. 4в). Схематическое изображение топографических вариантов грыж межпозвоночных дисков, направленных в спинномозговой канал, в поясничном отделе позвоночника при остеохондрозе: парамедиальная.

Рис. 15и). Физические упражнения при остеохондрозе, направленные на укрепление мышц спины и живота: удержание на весу прямых ног.

Рис. 13а). Физические упражнения в гидрокинезотерапевтической ванне при остеохондрозе: попеременные движения прямыми ногами.

Рис. 12б). Физические упражнения при остеохондрозе, направленные на вытяжение позвоночника: упражнения у гимнастической стенки.

Рис. 14в). Физические упражнения при остеохондрозе, направленные на укрепление мышц шеи: надавливание подбородком в течение 5—7 секунд на собранные в замок руки.

Рис. 12в). Физические упражнения при остеохондрозе, направленные на вытяжение позвоночника: упражнения у гимнастической стенки.
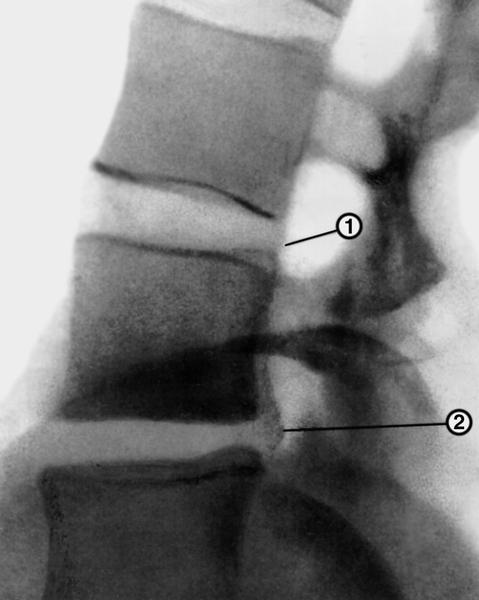
Рис. 9б). Пневмомиелограмма при остеохондрозе позвоночника (боковая проекция): протрузия диска (1) и грыжа диска (2).

Рис. 15б). Физические упражнения при остеохондрозе, направленные на укрепление мышц спины и живота: удержание выпрямленных рук и ног на весу в течение 5—7 секунд.
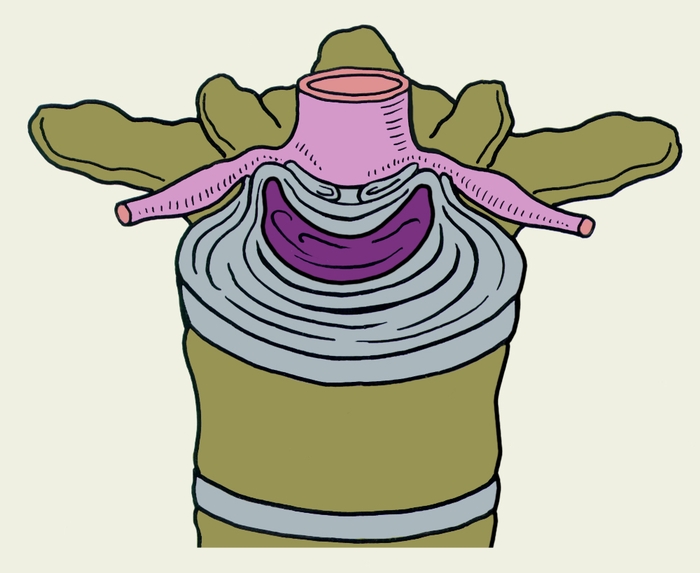
Рис. 4г). Схематическое изображение топографических вариантов грыж межпозвоночных дисков, направленных в спинномозговой канал, в поясничном отделе позвоночника при остеохондрозе: двусторонняя.

Рис. 15е). Физические упражнения при остеохондрозе, направленные на укрепление мышц спины и живота: удержание выпрямленных ног на весу в течение 5—7 секунд.

Рис. 15г). Физические упражнения при остеохондрозе, направленные на укрепление мышц спины и живота: попеременное удержание на весу выпрямленной ноги и противоположной руки в течение 5—7 секунд.

Рис. 15ж). Физические упражнения при остеохондрозе, направленные на укрепление мышц спины и живота: втягивание живота и приподнимание таза.

Рис. 11г). Физические упражнения, направленные на увеличение подвижности позвоночника при остеохондрозе: ногой, согнутой в коленном суставе, достать противоположное плечо.
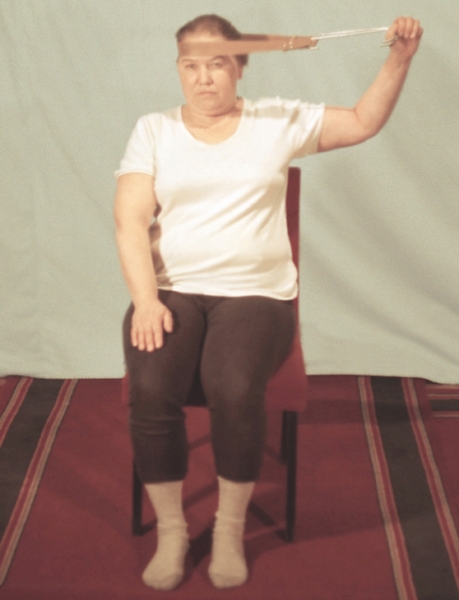
Рис. 14г). Физические упражнения при остеохондрозе, направленные на укрепление мышц шеи: удержание головы в течение 5—7 секунд при попытке отклонить ее в сторону с помощью лямки.
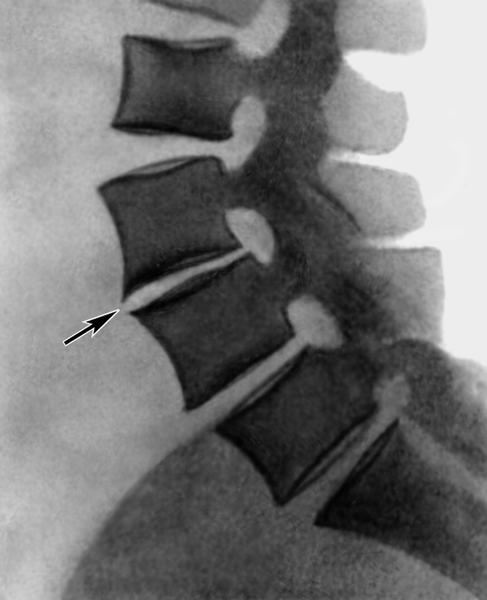
Рис. 8. Рентгенограмма поясничного отдела позвоночника при поясничном остеохондрозе (боковая проекция): сужение (указано стрелкой) межпозвоночного диска между III и IV поясничными позвонками, замыкающие пластинки тел позвонков склерозированы.

Рис. 14д). Физические упражнения при остеохондрозе, направленные на укрепление мышц шеи: удержание головы в течение 5—7 секунд при попытке отклонить ее вперед с помощью лямки.

Рис. 11в). Физические упражнения, направленные на увеличение подвижности позвоночника при остеохондрозе: мах прямой ногой с поворотом таза.

Рис. 15з). Физические упражнения при остеохондрозе, направленные на укрепление мышц спины и живота: удержание на весу головы и выпрямленных рук.
 вид сверху)">
вид сверху)">Рис. 14а). Физические упражнения при остеохондрозе, направленные на укрепление мышц шеи: надавливание в течение 5—7 секунд затылком на собранные в замок руки (вид сверху).

Рис. 15а). Физические упражнения при остеохондрозе, направленные на укрепление мышц спины и живота: попеременные движения прямыми ногами.

Рис. 11а). Физические упражнения, направленные на увеличение подвижности позвоночника при остеохондрозе: подтягивание ноги, согнутой в коленном суставе, к груди.
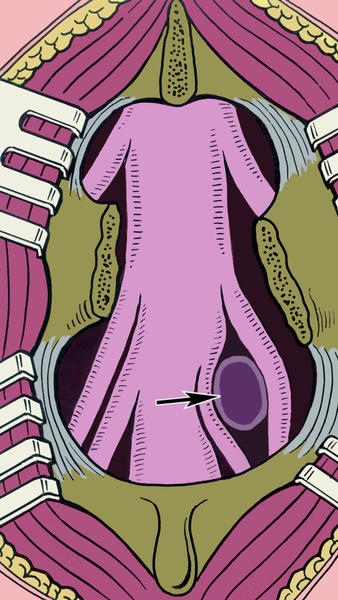
Рис. 5. Схематическое изображение грыжи межпозвоночного диска, сдавливающей два корешка спинного мозга: грыжа указана стрелкой.
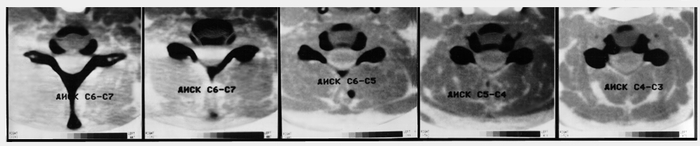
Рис. 10. Компьютерная томограмма шейного отдела позвоночника при остеохондрозе: соотношение структур позвоночника, спинного мозга и его корешков не нарушено; умеренно повышена плотность замыкательных пластинок тел позвонков и суставных отростков.
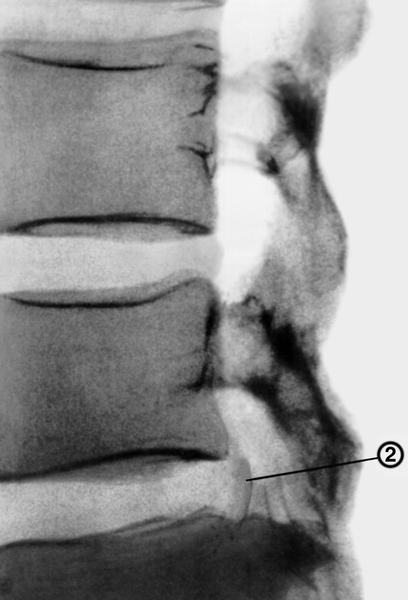
Рис. 9а). Пневмомиелограмма при остеохондрозе позвоночника (боковая проекция): полный перерыв воздушного столба в спинномозговом канале в результате выпячивания в него грыжи межпозвоночного диска (2).

Рис. 15к). Физические упражнения при остеохондрозе, направленные на укрепление мышц спины и живота: удержание на весу прямых ног, головы и рук.

Рис. 11б). Физические упражнения, направленные на увеличение подвижности позвоночника при остеохондрозе: повороты таза в стороны.
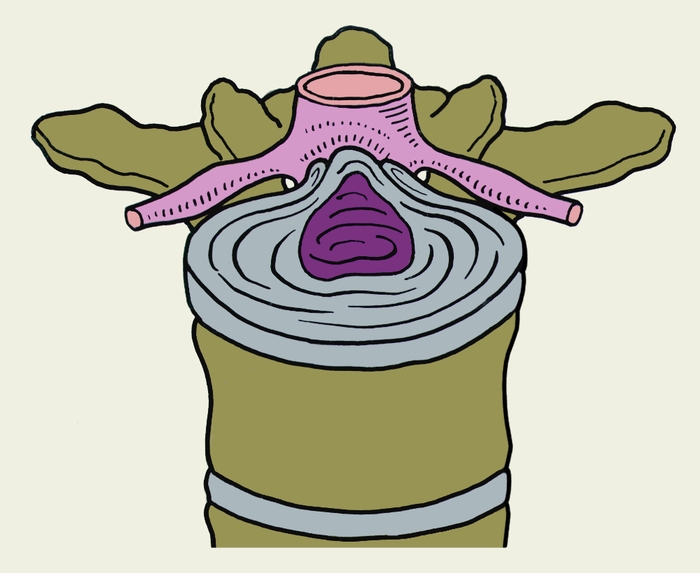
Рис. 4а). Схематическое изображение топографических вариантов грыж межпозвоночных дисков, направленных в спинномозговой канал, в поясничном отделе позвоночника при остеохондрозе: срединная.
II
Остеохондро́з (osteochondrosis; Остео- + греч. chondros хрящ + -оз)
дистрофический процесс в костной и хрящевой ткани.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.